Deze folder geeft u informatie over leukaferese en een autologe perifere stamceltransplantatie.Leukaferese is de procedure om stamcellen te verzamelen die nodig zijn voor een perifere stamceltransplantatie. Het woord leukaferese is afgeleid van de Griekse woorden leuko(cyten), wat witte cellen betekent, en aphairesis, wat wegnemen betekent. Een leukafereseprocedure kan poliklinisch worden uitgevoerd op de hemaferese-unit.
Inhoud
Stimulatie en mobilisatie van stamcellen 5
Wanneer zijn er voldoende stamcellen om te gaan leukafereren? 5
Bijwerkingen van de leukaferese 8
Verwerking van het afgenomen materiaal 8
De perifere stamceltransplantatie 8
Waarom een stamceltransplantatie? 9
De conditionering: voorbereiding op de transplantatie 9
Risico’s, bijwerkingen en complicaties van de chemotherapie 9
Seksualiteit, vruchtbaarheid, anticonceptie en menstruatie 10
De opnameperiode: praktische informatie 11
Samenwerkingsverband stamceltransplantaties 13
Gevolgen op langere termijn 15
Belangrijke adressen en telefoonnummers 20
Na toediening van hoog gedoseerde chemotherapie krijgt u uw stamcellen terug. Dit is de autologe perifere stamceltransplantatie.
In deze folder leggen wij u uit hoe een en ander in zijn werk gaat en wat de risico’s en bijwerkingen zijn. De betekenis van medische termen wordt zoveel mogelijk uitgelegd in de tekst. Achterin vindt u een verklarende woordenlijst. Daar vindt u ook belangrijke adressen en telefoonnummers.
Actuele informatie is te vinden op www.hematologie.nl
Deze folder is bedoeld als aanvulling op de informatie die u verstrekt is door uw behandelende artsen en verpleegkundigen. Naast deze folder ontvangt u een overzicht met de voor u relevante behandelinformatie.
Mogelijk roept deze folder vragen bij u op. U kunt deze gerust stellen aan uw behandelend arts of verpleegkundige.
Heeft u achteraf nog op- of aanmerkingen, dan horen wij dat graag.
Bloedvorming
Hieronder ziet u een schema van de bloedvorming; van stamcel tot volwassen cel.
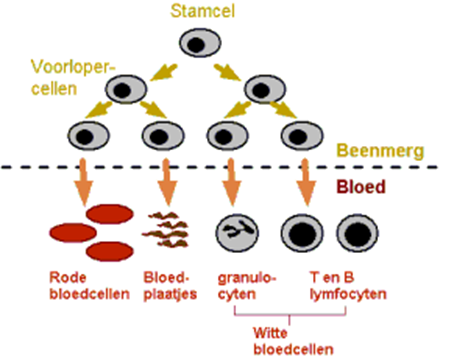
Bloed wordt gevormd in het beenmerg. In het beenmerg bevinden zich stamcellen of voorlopercellen. Door deling en rijping ontstaan uit deze stamcellen de rode en witte bloedcellen en de bloedplaatjes. De stamcellen komen onder normale omstandigheden slechts in geringe mate in de bloedbaan voor. Rijpe bloedcellen verlaten het beenmerg en komen in de bloedbaan terecht. Per dag worden vele miljoenen cellen aangemaakt om het aantal bloedcellen op peil te houden. Naast de cellen bestaat bloed uit plasma. Plasma is voornamelijk samengesteld uit water, eiwitten, voedingsstoffen, vitaminen, hormonen en zouten. Een volwassen mens heeft ongeveer 5 liter bloed in het lichaam circuleren.
- De rode bloedcellen (erytrocyten) zorgen voor het zuurstoftransport van de longen naar de weefsels. Een gebrek aan rode bloedcellen heet bloedarmoede (of anemie). Kenmerken op de rode bloedcellen bepalen de zogenaamde AB0-bloedgroep.
- De verschillende soorten witte bloedcellen (leukocyten) zijn verantwoordelijk voor de afweer (het immuunsysteem). De granulocyten (eosinofielen, basofielen, neutrofielen) zorgen voor de bestrijding van bacteriën. De lymfocyten zorgen voor de bestrijding van virussen.
- De bloedplaatjes (trombocyten) vervullen een belangrijke rol bij de bloedstelping.
Rijpe bloedcellen zijn tijdens onderzoek met de microscoop goed te herkennen. Stamcellen daarentegen zijn door hun primitief uiterlijk en beperkt aantal niet goed te 'zien'. Daarom worden zij geteld met immunologische technieken. Het zijn cellen die op het membraan (celwand) een specifiek eiwit hebben, het zogenaamde CD34-membraaneiwit. Het CD34-eiwit is aan te kleuren. Met zo'n kleuring worden de CD34-positieve cellen geteld.
Stimulatie en mobilisatie van stamcellen
Stamcellen voor een transplantatie kunnen op twee manieren verzameld worden, namelijk uit bloed of uit beenmerg. Het heeft onze voorkeur de cellen uit bloed te verzamelen. Normaal gesproken zijn er weinig stamcellen in het bloed te vinden. Door toediening van chemotherapie en van groeifactoren (Neupogen (G-CSF) wordt het beenmerg gestimuleerd om stamcellen aan te maken. Waarna de stamcellen in het bloed terecht komen. Dit proces wordt ‘mobilisatie’ genoemd. Welke chemokuur u voorafgaand aan de mobilisatie krijgt, is afhankelijk van uw ziektebeeld.
Een aantal dagen na de mobilisatie-chemotherapie wordt gestart met een groeifactor (G-CSF of Neupogen genaamd). Hierdoor wordt het verplaatsen van de stamcellen uit het beenmerg naar het bloed verder bevorderd. Deze groeifactor wordt tweemaal per dag toegediend door middel van een kleine injectie onder de huid. Het aantal dagen is afhankelijk van welke behandeling u krijgt. Wij kunnen u of uw partner/huisgenoot eenvoudig leren om de injecties toe te dienen. Als dit niet lukt, of als u dit liever niet wilt, kan de hulp van een wijkverpleegkundige of huisarts ingeroepen worden.
De injecties worden meestal goed verdragen. Soms treden bijwerkingen op zoals bot-, rug-, hoofd- en/of, spierpijn of een grieperig gevoel. U kunt hiertegen paracetamol gebruiken.
Als u onverwacht ernstige klachten en/of temperatuur boven de 38,5 ºC krijgt, kunt u bellen met de afdeling Hematologie van Amsterdam UMC, locatie VUmc.
Tegen het eind van de periode waarin de groeifactor wordt toegediend, wordt bloed bij u afgenomen. Aan de hand hiervan wordt berekend of er voldoende stamcellen in het bloed aanwezig zijn om te kunnen oogsten. Het kan ook zijn dat u de volgende dag terug moet komen voor opnieuw een bloedafname, wanneer er nog niet voldoende stamcellen in het bloed aanwezig zijn.
Wanneer zijn er voldoende stamcellen om te gaan leukafereren?
Na mobilisatie van stamcellen door middel van groeifactoren kan de leukaferese plaatsvinden. Het juiste moment wordt bepaald door de hoogte van de leukocyten in combinatie met het percentage stamcellen. Het percentage stamcellen wordt uitgedrukt in CD34-positieve (CD34+) cellen. Op de dag dat verwacht wordt dat het aantal stamcellen voldoende is (meestal na 5 - 7 dagen groeifactoren toediening) wordt de CD34-bepaling uitgevoerd.
Er wordt dan gekeken of er genoeg stamcellen aanwezig zijn in het bloed om aan de machine te kunnen.
De bepaling duurt ruim een uur. Het bloed wordt op de leukaferesekamer/hemaferese-unit afgenomen en hier hoeft u niet nuchter voor te zijn. Meestal zijn er na vijf tot zeven dagen toediening van groeifactoren voldoende stamcellen, maar als u in het verleden veel cytostatica heeft gehad, kan het wel eens langer duren. Vaak wordt gemobiliseerd aansluitend op een cytostaticakuur tezamen met toediening van groeifactor. Als er voldoende stamcellen in het bloed zijn, zal dezelfde dag worden begonnen met de leukaferese. Zo niet, dan moet u doorgaan met de injecties en de volgende dag of in de loop van de week terug komen voor bloedafname, dit is afhankelijk van de uitslagen van het bloed. Na afloop van de leukaferese zal in het laboratorium gekeken worden hoeveel stamcellen er die dag ‘geoogst’ zijn. Deze bepaling duurt ongeveer twee uur. Afhankelijk van het ziektebeeld en het behandelschema zijn er twee tot vier miljoen CD34+-cellen per kilogram lichaamsgewicht nodig voor de beoogde perifere stamceltransplantatie. Als er nog onvoldoende opbrengst is na de procedure, zal de leukaferese de dag erna nogmaals worden herhaald. Het kan dus zijn dat u meerdere dagen moet leukafereren.
In uitzonderlijke situaties lukt het niet om met behulp van de groeifactor G-CSF voldoende stamcellen in het bloed te krijgen. Dan kan overwogen worden om direct uit het beenmerg cellen af te nemen of om het op een later moment nogmaals te proberen.
De afname van cellen direct uit het beenmerg, mogen wij niet zelf doen. Hiervoor zult u doorverwezen worden naar het LUMC. De beenmergoogsting vind plaats onder narcose.
Bij patiënten met de ziekte van Kahler (multipel myeloom) of een lymfoom bij wie onvoldoende
stamcellen in het bloed verschijnen, is een andere optie het toevoegen van Plerixafor (Mozobil®) aan G-CSF.
Plerixafor blokkeert de werking van een eiwit dat er normaal gesproken voor zorgt dat de stamcellen in het beenmerg blijven. Doordat Plerixafor deze blokkade tegengaat, kunnen de stamcellen beter vrijkomen en zich naar het bloed verplaatsen. Plerixafor wordt de avond voor de geplande stamceloogsting toegediend. Dit gebeurt in het ziekenhuis via een injectie onder de huid.
De bijwerkingen die kunnen optreden zijn: diarree, misselijkheid, roodheid of irritatie van de injectieplaats, hoofdpijn en een allergische reactie.
Op bijgaande foto ziet u een van de leukaferesemachines die in Amsterdam UMC, locatie VUmc worden gebruikt op afdeling 2D.
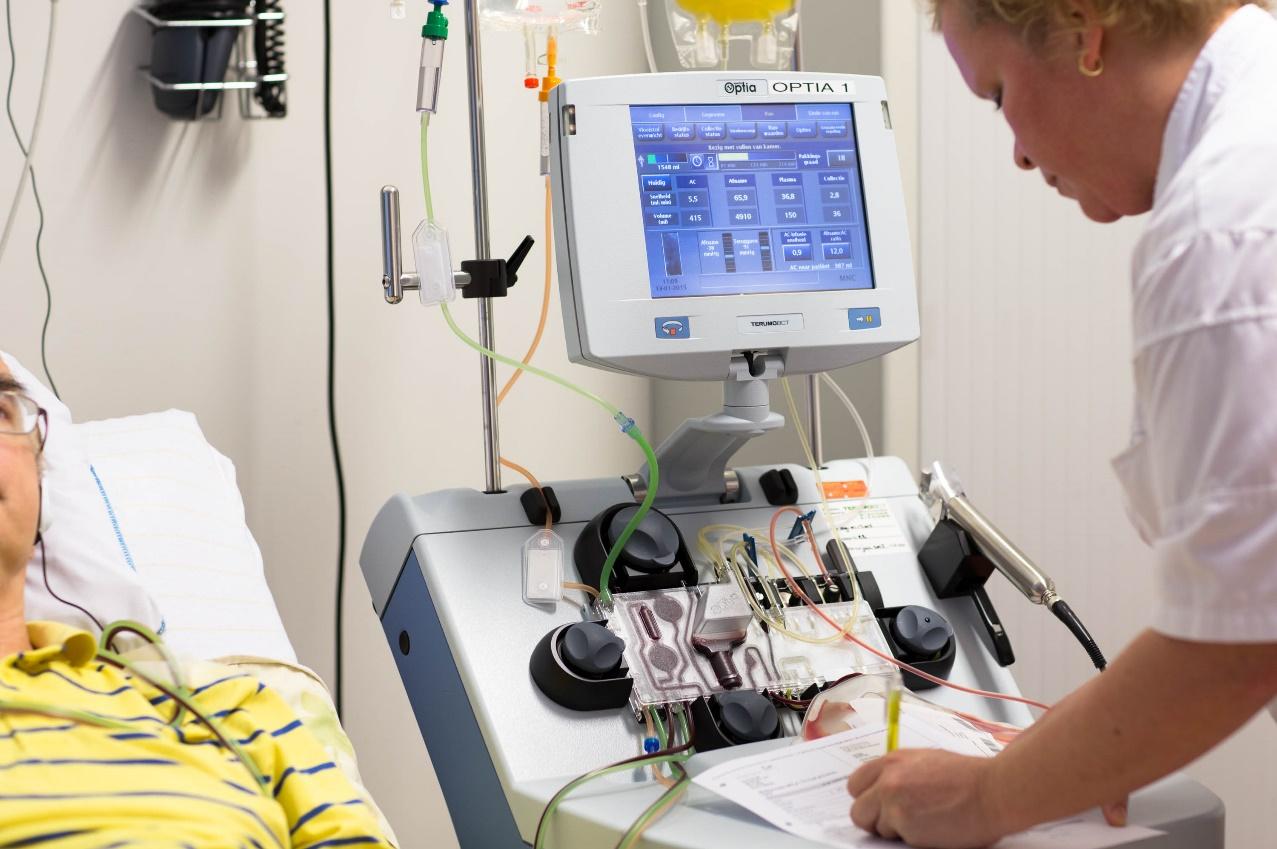
De leukaferese
Het basisprincipe van een leukafereseprocedure is dat door middel van een centrifuge (centrifugaalkracht) het bloed gescheiden wordt in verschillende cellagen. De cellaag waarin de stamcellen zich bevinden, wordt door de machine uit het bloed gehaald en opgevangen in een zak. Hiervoor is een continue stroom bloed van en naar de leukaferesemachine nodig. De machine wordt opgebouwd met behulp van een steriele slangenset (kit) voor eenmalig gebruik. Deze kit is een gesloten systeem. Voor de start van de leukafereseprocedure wordt de kit met zout water en antistollingsmiddel (citraat) gevuld en van lucht ontdaan. In de leukaferesemachine is gedurende de hele procedure continu ongeveer 190 ml bloed aanwezig. Gedurende de leukafereseprocedure wordt gemiddeld tien liter bloed bewerkt. Per minuut gaat er gemiddeld 50 tot 70 ml bloed van uw lichaam naar de machine toe en weer terug. Met deze snelheid duurt een leukaferese¬procedure ongeveer vier tot zes uur.
U hoeft niet nuchter te zijn en kunt gewoon alles eten, maar bent wel aan bed gebonden.
Houdt er rekening mee dat door de snelheid van de centrifuge de machine veel geluid geeft, het kan prettig zijn om een koptelefoon met muziek mee te nemen.
Aan het einde van de procedure krijgt u het bloed dat nog in de machine zit, weer terug. Tijdens de leukafereseprocedure zal ook ongeveer 150 ml bloedplasma worden verzameld. Het stamcellaboratorium heeft dit plasma nodig bij de verwerking van de stamcellen na afloop van de leukafereseprocedure. De zak met de stamcellen en de zak met het plasma worden na de procedure overgedragen aan het stamcellaboratorium van de afdeling hematologie of Sanquin voor verdere bewerking.
Het infuus voor leukaferese
Uit het voorgaande heeft u kunnen opmaken dat het nodig is twee infusen bij u in te brengen, één om bloed te onttrekken en één om het verwerkte bloed terug te geven. Gezien de hoge snelheid waarmee het bloed aangezogen wordt, is er een vrij dikke infuusnaald nodig die meestal in een ader in de elleboogplooi wordt ingebracht. U kunt uw armen tijdens de leukaferese weinig bewegen vanwege deze infusen.
Soms lukt het niet om in de armen een infuus in te brengen. In dat geval is het noodzakelijk een lieskatheter te plaatsen. Deze katheter wordt onder steriele omstandigheden door een hematoloog of verpleegkundige ingebracht. Omdat de katheter in een groot bloedvat wordt geplaatst, is het nodig om steriel te werken. De arts/verpleegkundige heeft daarbij een mondmasker voor, een steriele jas en handschoenen aan. Op de plaats waar de katheter wordt ingebracht, wordt de huid met desinfectans schoongemaakt. Het inbrengen van de katheter gebeurt onder plaatselijke verdoving en duurt ongeveer tien minuten. Het klaarzetten van de materialen vergt enige voorbereidingstijd. De katheter heeft twee openingen, één katheter is daarom voldoende. Het voordeel van een katheter is dat deze meestal met hoge snelheid bloed kan afstaan, waardoor de procedure verkort wordt. Er wordt een flexibele lieskatheter ingebracht en als u nog een dag moet terug komen, wordt de katheter niet verwijderd. Wij raden u aan om ruim zittende kleding te dragen.
U zult in dit geval voor een nacht worden opgenomen op de verpleegafdeling.
Infusen in de armen worden altijd meteen na de leukaferese verwijderd, nog voordat bekend is of er voldoende stamcellen geoogst zijn. Mocht het nodig zijn dan plaatsen we de volgende dag opnieuw de infusen.
De leukaferese operator maakt met u een afspraak wanneer u te horen krijgt of er voldoende stamcellen geoogst zijn. Als dit het geval is, mag u stoppen met de G-CSF-injecties. Indien er niet voldoende stamcellen geoogst zijn, gaat u volgens schema verder met injecteren van de groeifactoren en komt u de volgende dag terug om nogmaals geleukafereerd te worden.
Bijwerkingen van de leukaferese
Het bloed mag in de machine niet stollen. Om dit te voorkomen wordt aan uw bloed een stof toegevoegd. Deze stof verlaagt het calciumgehalte in uw bloed en kan een tintelend gevoel rond de mond of in de vingers veroorzaken. Een enkeling krijgt een gevoel van honger en duizeligheid of andere ongewone sensaties. Mocht het zo zijn dat u zich niet lekker voelt tijdens de leukaferese, dan kan er iets gedaan worden om deze klachten te beperken. Het is belangrijk dat u zulke klachten altijd meteen aan de leukaferese operator meldt. De toediening van deze stof wordt dan aangepast en u krijgt zo nodig calcium via het infuus waarop de klachten snel zullen afnemen. Omdat deze klachten weinig voorkomen, wordt niet aan iedereen preventief calcium gegeven. Als er al klachten komen, dan zijn die meestal een uur na de leukaferese weer geheel verdwenen.
Het drinken van extra melkproducten de avond voorafgaand aan de procedure kan ook helpen.
De soms lange reis, de spanning van het onbekende, het geluid van de centrifuge en de veranderingen in bloedvolume tijdens de leukaferese maken dat de meeste mensen toch wel enige vermoeidheid ervaren. Het is daarom raadzaam om u door iemand te laten vergezellen, zodat u niet zelf hoeft te rijden.
Verwerking van het afgenomen materiaal
In het stamcellaboratorium wordt bepaald hoeveel CD34+-cellen er zijn afgenomen. Verder wordt een monster genomen en op kweek gezet. Met deze kweek is men in staat om te kijken of de stamcellen kunnen uitgroeien tot nieuwe groepen cellen (CFU-test). Tevens wordt de steriliteit gecontroleerd. Er wordt een hoeveelheid plasma aan het afgenomen materiaal toegevoegd en een beetje antivries (DMSO). Dit DMSO voorkomt dat er tijdens de invries procedure ijskristallen worden gevormd in de cellen, waardoor de cellen kapot zouden kunnen knappen. Per leukaferese worden er twee tot drie kleine zakjes materiaal ingevroren en bewaard boven de vloeibare stikstof (-186°C).
Informatie over de bewaartermijn van de stamcellen kunt op bladzijde 14 vinden.
De perifere stamceltransplantatie
Een autologe stamceltransplantatie is een behandelmethode voor patiënten met (vaak) een hematologische ziekte. Meestal gaat het om een aandoening van het beenmerg of van de lymfeklieren.
Het doel van deze behandeling is om met de hoog gedoseerde chemotherapie de kans op genezing of het langdurig wegblijven van de ziekte te vergroten. Deze chemotherapie brengt schade toe aan het beenmerg. Door de autologe stamceltransplantatie is het mogelijk om deze hoge dosis chemotherapie te geven.
Bij een autologe stamceltransplantatie krijgt u de stamcellen terug die eerder door middel van leukaferese bij u werden afgenomen.
Stamcellen zijn nodig voor herstel van het beenmerg, dat door de chemotherapie wordt aangetast. Zij zijn daarmee van levensbelang.
U ontvangt de stamcellen via een infuus in de bloedbaan. Na transplantatie zoeken de stamcellen zelf het beenmerg op en nestelen zich daar.
Waarom een stamceltransplantatie?
Bij een aantal lymfeklierziekten, zoals het non-Hodgkinlymfoom en de ziekte van Hodgkin, of beenmergziekten zoals leukemie, myelodysplasie of een multipel myeloom behoort behandeling met een hoge dosis chemotherapie en autologe stamcellen tot het normale behandeltraject.
Bij het multipel myeloom wordt de levensverwachting duidelijk verbeterd door vroeg in de behandeling van de ziekte een hoge dosis chemotherapie gevolgd door een transplantatie te geven. Bij de lymfeklierziekten wordt meestal pas tot een transplantatie besloten wanneer de ziekte na eerdere chemotherapeutische behandeling is teruggekomen. In onderzoeksverband gebeurt dat soms ook bij patiënten met lymfeklierziekten die een hoog risico hebben op terugkeer van de ziekte.
Bij acute leukemie wordt op geleide van risicofactoren een transplantatie voorgesteld. Ook aan patiënten met coeliakie, sclerodermie of sommige oncologische ziektes zoals teelbalkanker en borstkanker kan een hoge dosis chemotherapie gevolgd door een autologe stamceltransplantatie als behandeling voorgesteld worden.
De conditionering: voorbereiding op de transplantatie
De chemotherapie, die gebruikt wordt voorafgaand aan de transplantatie, wordt conditionering genoemd. Deze kan uit verschillende middelen bestaan. Welke kuur voor u het meest geschikt is, hangt af van de ziekte die u heeft.
Uitgebreidere uitleg over de conditionering kunt u lezen in de ‘behandelinformatie’. Hierin vindt u tevens specifieke bijwerkingen ten aanzien van uw conditioneringsschema.
Deze informatie wordt u verstrekt door de transplantatiecoördinator of verpleegkundige.
Risico’s, bijwerkingen en complicaties van de chemotherapie
Ondanks alle voorzorgen en verbeteringen van de laatste jaren blijven er aan stamceltransplantaties risico’s verbonden. Deze risico’s zijn sterk afhankelijk van de onderliggende ziekte, uw voorbehandeling, leeftijd en conditie. Het is daarom verstandig dit met uw behandelend arts te bespreken. Hoewel het overlijdensrisico ten gevolge van de kuur de laatste jaren nog steeds daalt, zal er aan een hoge dosis chemotherapie altijd een zeker risico verbonden blijven. Bij de meeste transplantatiekuren is de kans op overlijden momenteel enkele procenten. Veruit het grootste risico wordt gevormd door de kans dat de ziekte terugkomt. Indien de ziekte terug komt zal uw behandelend arts met u bespreken welke eventuele behandelopties er nog voor u zijn.
Seksualiteit, vruchtbaarheid, anticonceptie en menstruatie
Het hebben van uw ziekte, de soms langdurige en ingrijpende behandeling, de bijwerkingen van chemotherapie en/of radiotherapie, pijn, depressie, angst, uiterlijke veranderingen en de reactie van een eventuele partner zijn van grote invloed op de seksuele beleving en kunnen leiden tot problemen. Om een weg te vinden in eventuele veranderde seksualiteitsbeleving is het belangrijk dat u er samen met uw partner over praat. Bespreek de beperkingen en probeer samen oplossingen te vinden.
- Medisch gezien bestaat er geen beletsel voor seksueel contact.
- Tijdens en vlak na de behandeling kan de zin in seksueel contact verminderd zijn;
- de behoefte aan tederheid en knuffelen kan juist toenemen.
- De behandeling kan onvruchtbaarheid veroorzaken;
- dit is afhankelijk van het type behandeling. De hematoloog zal u informeren welke consequenties de behandeling mogelijk voor u heeft.
- Het is raadzaam tijdens de behandeling een zwangerschap te voorkomen.
- chemotherapie kan schade aan de vrucht veroorzaken.
Door chemotherapie en/of radiotherapie kan de hormoonproductie bij zowel vrouwen als mannen veranderen. De gevolgen hiervan kunnen verschillen:
- Bij vrouwen verandert de hormoonproductie door beschadiging van de eierstokken.
- Het is mogelijk dat hierdoor menstruatieveranderingen ontstaan. Het kan zijn dat bloedverlies langer aanhoudt dan u gewend bent of dat de menstruatie 1 of meerdere malen wegblijft. In het laatste geval is niet te voorspellen of de menstruatie terugkomt.
- Wanneer de menstruatie definitief wegblijft, overleg dan met de hematoloog over maatregelen tegen overgangsklachten. De verschijnselen kunnen opvliegers zijn, vaginale droogheid en een gevoel dat de vagina te nauw is. Ook treedt dan vaak vroegtijdige botontkalking op.
- Door de hormoonverandering kan de wand van de vagina dunner en kwetsbaarder worden.
- Het gevolg kan jeuk zijn, verminderde vochtproductie, afscheiding en/of een branderig gevoel tijdens en na de geslachtsgemeenschap. Bij deze laatste klacht kunt u een glijmiddel gebruiken. Glijmiddelen zijn er in allerlei soorten: op waterbasis, op siliconenbasis, tintelend of verwarmend. Uiteraard moeten de middelen veilig te gebruiken zijn met condooms.
- Mannen kunnen erectieproblemen krijgen doordat de testosteronproductie is afgenomen.
- Doorgaans treedt geleidelijk herstel op. Als hulpmiddel zijn verschillende medicijnen beschikbaar. In ons ziekenhuis is ook een mannenpolikliniek voor klachten.
- Ervaart u problemen met seksualiteit, vroegtijdige menopauze of onvruchtbaarheid, dan kunt u
- dit altijd met uw behandelend arts of met de verpleegkundige bespreken.
De transplantatie
De stamcellen die met behulp van een leukafereseapparaat zijn afgenomen, worden vlak voor teruggave op de afdeling ontdooid.

De stamcellen worden via een infuus toegediend. Het toedienen duurt ongeveer een half uur, waarna zij hun weg naar het beenmerg zoeken.
Het lijkt veel op een 'gewone' bloedtransfusie, maar door de lage temperatuur van de toe te dienen stamcellen, ervaren mensen dit als koud.
In uw behandelinformatie vindt u gegevens over de dag waarop dit gaat gebeuren.
Aan de zakjes cellen is een zwavelhoudend middel (DMSO) toegevoegd, om te zorgen dat de cellen niet beschadigen tijdens het invriezen. Het is mogelijk dat u hiervan een vreemde smaak krijgt. Het kan prettig zijn om een pepermunt of een ander sterk smakend snoepje te nemen tijdens de toediening. DMSO wordt via de longen uitgeademd, wat een eigenaardige geur kan geven. Zelf zult u dit kort of in het geheel niet merken. Mensen in uw omgeving daarentegen kunnen het tot zo’n 24 uur na toediening blijven ruiken. Sommige mensen voelen zich tijdens of na de teruggave niet lekker, met klachten van misselijkheid of een opgeblazen gevoel. Tevens is het mogelijk dat u het koud krijgt en gaat rillen en er enkele uren later een verhoging van de temperatuur optreedt. Als er een aantal leukafereseprocedures nodig waren om stamcellen te verzamelen of veel stamcellen zijn geoogst, kunnen er veel zakjes stamcellen worden teruggegeven (soms meer dan tien). In dat geval kan besloten worden teruggave over twee dagen te spreiden in verband met de maximaal te verdragen hoeveelheid DMSO.
De opnameperiode: praktische informatie
Afhankelijk van de noodzakelijke conditionering is de opnameduur 3 tot 4 weken.
Planning
In de regel worden er vier tot acht weken tussen de laatste chemotherapiekuur en de transplantatiekuur gehouden. Verwacht u rond die tijd belangrijke gebeurtenissen in de privésfeer, dan is het belangrijk dat u dit meldt. De mogelijkheid bestaat om de opnamedatum aan te passen.
De opname wordt altijd 1 dag van tevoren telefonisch aan u bevestigd. U hoort dan ook hoe laat u verwacht wordt.
Verdere informatie over opname en verblijf op de afdeling Hematologie/Oncologie vindt u op de website www.amsterdamumc.nl bij de patientenfolders van onze afdeling .
De ‘dip’
De periode die aanbreekt na de chemotherapie en transplantatie, wordt ook wel de ‘dip’ genoemd. In deze periode kunt u last hebben van bijwerkingen van de kuur. Daarbij heeft u een sterk verminderde weerstand en verminderde bloedstolling door een tekort aan bloedcellen. Diverse maatregelen zijn nodig om u in deze kwetsbare weken te beschermen. De maatregelen zijn onder te verdelen in preventieve medicijnen en hygiënische voorzorgsmaatregelen. Het doel hiervan is om ervoor te zorgen dat u met zo min mogelijk bacteriën, gisten en schimmels in aanraking komt.
Tijdens uw opname wordt op maandag, woensdag en vrijdag bloed afgenomen. Dan worden onder meer de hoeveelheid trombocyten, leukocyten en het hemoglobinegehalte bepaald. Als u er prijs op stelt, kunt u deze uitslagen ontvangen. Na ongeveer twee tot drie weken treedt beenmergherstel op. Dit is te zien aan stijgende bloedwaarden. Hoe lang het duurt voordat de cellen weer tot normale waarden zijn gestegen, valt niet precies te zeggen.
In de periode na de transplantatie wordt u regelmatig gecontroleerd op de polikliniek van het ziekenhuis waar u door verwezen bent.
Ook na de opname is het mogelijk dat u nog langere tijd medicijnen moet gebruiken. Een aantal maanden na de transplantatie kunt u gevaccineerd worden om bepaalde infecties te voorkomen. Hoeveel tijd na de transplantatie is mede afhankelijk van de therapie die u heeft gekregen vóór de transplantatie.
Op de volgende pagina vindt u informatie over het samenwerkingsverband, dat met verschillende ziekenhuizen bestaat. Mogelijk is dat voor u van toepassing.
Samenwerkingsverband stamceltransplantaties
met Spaarne Gasthuis - locatie Hoofddorp, Onze Lieve Vrouwe Gasthuis, Flevoziekenhuis, Tergooi ziekenhuis en Isala klinieken.
Graag informeren wij u over samenwerkingsverbanden die bestaan tussen de afdeling Hematologie van Amsterdam UMC, locatie VUmc, en een aantal regionale ziekenhuizen voor patiënten die een stamceltransplantatie zullen ondergaan.
Een stamceltransplantatie is een medisch-technisch ingewikkelde procedure waarvoor een speciaal team van verpleegkundigen, artsen en andere zorgverleners nodig is. Daarnaast moeten er allerlei andere faciliteiten in het centrum aanwezig zijn, zoals laboratoria. De organisatie van stamceltransplantaties is complex. De gehele procedure staat onder internationale kwaliteitseisen en is bij wet voorbehouden aan een beperkt aantal transplantatiecentra in Nederland zoals Amsterdam UMC.
De afdeling Hematologie in Amsterdam UMC, locatie VUmc onderhoudt nauwe contacten met een vijftiental ziekenhuizen in de regio. Zo worden vele patiënten behandeld in een ziekenhuis in de regio, in afstemming met Amsterdam UMC.
Die afstemming gebeurt door middel van bezoeken aan de regionale ziekenhuizen en videoconferenties, waarbij elke patiënt wordt besproken. Eerder werd, indien een stamceltransplantatie nodig was, iedere patiënt doorbehandeld in Amsterdam UMC.
In de laatste jaren is er een samenwerkingsverband tot stand gekomen met enkele ziekenhuizen in de regio die de nazorg voor patiënten, die een autologe stamceltransplantatie hebben ondergaan, kunnen verzorgen. Dit is het Spaarne Gasthuis locatie Hoofddorp, het OLVG , het Flevoziekenhuis en het Tergooi.
Daarnaast bestaat er een samenwerkingsverband met de Isalaklinieken in Zwolle, die een vergunning heeft voor autologe stamceltransplantaties en ook een belangrijk deel van de zorg voor patiënten die een allogene stamceltransplantatie ondergaan, kunnen verzorgen.
Daarom bespreken we met u de volgende gang van zaken:
De feitelijke autologe stamceltransplantaties vindt plaats in Amsterdam UMC, locatie VUmc en daarna wordt u overgeplaatst naar een van de regioziekenhuizen voor de ‘dip’-periode waarin uw bloedgetallen laag zijn en u kwetsbaar bent voor infecties.
Een andere mogelijkheid is dat u de autologe stamceltransplantatie in de Isala klinieken ondergaat.
Welke situatie voor u van toepassing is, zal de transplantatiecoördinator met u bespreken.
- Informatie over de betreffende ziekenhuizen kunt u vinden op:
- Spaarnegasthuis: https://spaarnegasthuis.nl/app/uploads/2017/03/dsg-219-opname-op-afdeling-d3-na-stamceltransplantatie.pdf
- OLVG – verpleegafdeling - a6: https://www.olvg.nl/locatie-west/
- Flevoziekenhuis: https://www.flevoziekenhuis.nl/
- Isala klinieken: https://www.isala.nl/specialismen-en-centra/hematologie/
- Tergooi ziekenhuis - Oncologie: https://www.tergooi.nl/afdeling/oncologie/
Na de behandeling
Ontslag
U kunt naar huis wanneer de bloedwaarden zich voldoende hebben hersteld en er verder geen belemmeringen zijn. Dat wordt bepaald aan de hand van het aantal leukocyten (witte bloedlichaampjes) en de aanwezigheid van voldoende granulocyten (infectiebestrijders) in uw bloed. Dit betekent meestal dat het leukocytenaantal rond de 1,0 x 109/l moet zijn en de neutrofielen 0,5 x 109/l. Verder moet u weer voldoende kunnen eten en drinken, uw medicijnen kunnen innemen en niet meer afhankelijk zijn van een infuus.
Bent u eenmaal thuis, dan zal het mogelijk een tijd duren voordat u zich weer ‘de oude’ voelt.
Poliklinische controle
De eerste weken na de transplantatie zult u frequent voor controle van de bloedwaardes op de polikliniek verwacht worden. Vaak is het zo dat de bloedplaatjes er langer over doen om te herstellen dan de witte bloedlichaampjes. Het is mogelijk dat u, afhankelijk van de bloeduitslag, een transfusie van trombocyten (bloedplaatjes) en/of erytrocyten (rode bloedcellen) nodig heeft.
U zult gedurende een bepaalde periode bestraalde bloedproducten ontvangen. Uw arts zal u hierover informeren.
Ook als transfusies niet meer nodig zijn, zult u toch frequent op de polikliniek gecontroleerd worden. Er wordt gekeken naar uw algehele conditie, het herstel van uw bloedwaarden en medicijngebruik wordt geëvalueerd.
U komt één keer voor controle op de polikliniek van Amsterdam UMC, locatie VUmc, daarna wordt u terugverwezen naar het ziekenhuis in uw regio, waar u oorspronkelijk onder behandeling was.
Zolang u nog niet in dit ziekenhuis voor controle bent geweest, belt u met vragen naar het ziekenhuis waar u opgenomen heeft gelegen voor de nazorg van de transplantatie.
Verminderde afweer
Het infectiegevaar is niet helemaal verdwenen als u uit het ziekenhuis bent ontslagen. Soms hebben patiënten na de transplantatie last van luchtweginfecties, zoals verkoudheid, bijholteontstekingen of bronchitis. Dit komt door de verminderde weerstand van de slijmvliezen en het immuunsysteem. Het kan nodig zijn hiervoor antibiotica te gebruiken. Hervaccinatie is niet nodig omdat de afweer zich na ongeveer een half jaar hersteld heeft.
Verminderde bloedstolling
Wanneer het aantal trombocyten (bloedplaatjes) nog laag is, bestaat er een verhoogde kans op het ontstaan van blauwe plekken, bloedneuzen en bloedend tandvlees. Het is raadzaam om in die periode geen blessuregevoelige sporten te beoefenen.
Voeding
U kunt thuis weer normaal eten, tenzij anders voorgeschreven.
Wanneer er sprake is van misselijkheid en braken, kan medicatie daar soms verbetering in brengen. Tegen verminderde eetlust vanwege smaakverandering is weinig te doen. Veel verschillende producten uitproberen die er smakelijk uitzien, kan uitkomst bieden. Eet en drink regelmatig kleine beetjes, vooral op tijdstippen dat u minder misselijk bent (eventueel ook
’s nachts als u wakker bent). Probeer op zijn minst anderhalf tot 2 liter vocht per dag te drinken. Te weinig vocht kan een misselijk gevoel vergroten en bijdragen aan een onaangename smaak in de mond. Gebruik van alcohol is toegestaan, maar we raden aan dit te beperken tot twee glazen per dag.
Gevolgen op langere termijn
Door de chemotherapie wordt u vrijwel zeker onvruchtbaar. Voor mannelijke patiënten is het mogelijk om voor de behandeling sperma in te laten vriezen. Voor vrouwen zijn er over het algemeen weinig mogelijkheden. Gezien de agressiviteit van de ziekte is er vaak te weinig tijd om bijvoorbeeld eicellen te oogsten en in te vriezen. Indien gewenst kan uw hematoloog een
afspraak met een vruchtbaarheidsarts regelen.
Daarnaast is het zo dat u ten gevolge van de weefselschade die optreedt als gevolg van de
chemotherapie een grotere kans heeft op de ontwikkeling van een kwaadaardige ziekte dan een gezond persoon. Dit is mede reden om de poliklinische controles niet na een aantal jaar te beëindigen.
Tot besluit
Ondanks de mogelijke bijwerkingen die zijn genoemd, zal de transplantatie bij het merendeel van de patiënten zonder veel problemen verlopen. Voor de periode na de opname zijn er geen leefregels.
Het is, gezien opbouw van conditie, werkhervatting en/of het plannen van vakanties, goed om rekening te houden met een herstelperiode van 3 maanden tot een half jaar na de transplantatie.
Indien u vragen heeft of als iets niet duidelijk is, kunt u altijd bij ons terecht.
U kunt voor vragen ook terecht bij de Contactgroep Stamceltransplantaties (SCT), onderdeel van de patiëntenvereniging Hematon. Dit is een contactgroep voor (ex-)patiënten, donoren, familieleden en nabestaanden.
Mensen met kanker, hun naasten en zorgverleners die op zoek zijn naar ondersteunende zorg verwijzen wij naar de Verwijsgids Kanker (www.verwijsgidskanker.nl) van IKNL (Integraal Kankercentrum Nederland).
Stamceltransplantatie is een behandelwijze die zich snel ontwikkelt. Het is daardoor mogelijk dat u informatie ontvangt die afwijkt van wat in deze folder geschreven staat.
Indien u na het lezen van deze folder nog vragen heeft, kunt u contact opnemen met een van de transplantatiecoördinatoren, de telefoonnummers vindt u achterin de folder.
Patiënteninformatie
Over verwijdering van stamceltransplantaten uit opslag
In het kader van uw behandeling zullen binnenkort stamcellen bij u worden afgenomen. Deze autologe (eigen) stamcellen, ook wel stamceltransplantaat genoemd, worden op het stamcellaboratorium van de afdeling Hematologie of bij Sanquin in bewaarvaten opgeslagen. Het stamceltransplantaat zal daar opgeslagen blijven met de bedoeling het voor de verdere behandeling van uw ziekte te gebruiken (autologe stamceltransplantatie).
Er zijn situaties waarbij tot verwijdering van het stamceltransplantaat zal worden overgegaan. Deze situaties zijn de volgende:
- Indien het stamceltransplantaat niet voldoet aan de minimale kwaliteitseisen.
- Indien bij de autologe stamceltransplantatie niet alle stamcellen worden ontdooid en teruggegeven blijft een restant van het stamceltransplantaat achter in de opslag. Dit restant van het transplantaat wordt bij een succesvolle transplantatie verwijderd. Bij patiënten met een multiple myeloom zal het restant, indien van voldoende kwaliteit en grootte is. wel bewaard blijven. Tenzij u bij de eerste transplantatie al ouder dan 70 jaar bent.
- Indien er, na de afname van eigen stamcellen, geen autologe stamceltransplantatie wordt verricht, maar een transplantatie met stamcellen van een donor (een zogenaamde allogene stamceltransplantatie) wordt gedaan. In dit geval wordt het eigen stamceltransplantaat nog 2 jaar na de allogene transplantatie bewaard;
- Indien u komt te overlijden.
Een stamceltransplantaat dat volgens bovengenoemde criteria voor verwijdering in aanmerking komt, zou met uw toestemming, gebruikt kunnen worden voor wetenschappelijk onderzoek. Het betreft hierbij onderzoek dat tevoren door een medisch ethische commissie getoetst is.
Als u na het lezen van deze informatie nog vragen heeft, kunt u terecht bij uw behandelend arts.
Verklarende woordenlijst
Autoloog
Bij een autologe stamceltransplantatie krijgt u stamcellen uit uw eigen bloed. Autoloog betekent 'van zichzelf'.
Allogeen
Bij een allogene stamceltransplantatie krijgt de patiënt stamcellen van een geschikte donor. Allogeen betekent ‘van een ander’.
Chemotherapie/Cytostatica
De verzamelnaam van medicijnen die gebruikt worden in de behandeling tegen kanker.
Erytrocyten
Rode bloedcellen die zorgen voor zuurstoftransport.
Granulocyten/Neutrofielen
Witte bloedcellen (leukocyten) die zorgen voor de bacteriële afweer.
Hematoloog
Internist, gespecialiseerd in het behandelen van mensen met bloed-, beenmerg- en lymfeklierziekten.
Immunologische technieken
Immunologie is de wetenschap die zich richt op de bestudering van het afweermechanisme van het lichaam. Specifieke 'snuffelmoleculen' ('monoklonale antilichamen') blijken uitstekende hulpmiddelen te zijn bij heel veel onderzoek. Het onderzoek van deze moleculen is de basis van immunologisch onderzoek.
Leukaferese
De procedure waarbij stamcellen worden afgenomen.
Leukocyten
Witte bloedcellen die nodig zijn voor de afweer.
Lymfocyten
Leukocyten die zorgen voor de virale afweer.
Plasma
Bloed zonder cellen, ofwel water met daarin opgelost voedingsstoffen, vitaminen, zouten en hormonen.
Stamcellen
Voorlopercellen die in het beenmerg thuis horen en zorgen voor de aanmaak van nieuwe bloedcellen. Stamcellen worden ook wel CD34-positieve cellen genoemd.
Trombocyten
Kleine bloedcellen, ‘bloedplaatjes’, die nodig zijn voor de bloedstelping.
Veel gestelde vragen
Hoeveel liter bloed heeft een mens?
Een volwassen persoon heeft ongeveer 5 liter bloedvolume. Dit is afhankelijk van lengte en gewicht. Met een leukaferese gaat ongeveer 10 liter bloed door de machine, dus tweemaal het bloedvolume.
Als ik ernstige bot- of spierpijn heb, kan ik dan stoppen met de groeifactoren?
Als u stopt met de injecties, zal het aantal stamcellen in het bloed snel dalen en is leukaferese niet meer mogelijk. Stop dus nooit zomaar met de injecties. Slik gerust paracetamoltabletten van 500 mg tot maximaal 8 per dag. Overleg met uw arts of neem contact op met de afdeling hematologie van Amsterdam UMC.
Hoe lang kunnen de afgenomen stamcellen worden bewaard?
De zakjes met stamcellen worden in vloeibare stikstof bewaard (-176 ºC); zo diep ingevroren kan het tot in lengte van jaren bewaard blijven (zie informatie bewaartermijn stamcellen blz. 19)
Kan ik, gezien de lange reistijd, in Amsterdam UMC logeren?
De mogelijkheid bestaat om in het Gastenverblijf, bij locatie VU medisch centrum, te logeren. In dit Gastenverblijf is geen medische of verpleegkundige hulp voorhanden. Voor de injectie van de groeifactoren kunt u naar de zorgeenheid Hematologie gaan, maar verder bent u geheel op uzelf aangewezen. De kosten zijn voor eigen rekening. U kunt de verpleegkundige een folder over het Gastenverblijf vragen of op de internetsite van Amsterdam UMC, locatie VUmc kijken.
Hoeveel leukafereseprocedures zijn er nodig om voldoende stamcellen te verzamelen?
Hoe vaak er geleukafereerd moet worden om voldoende stamcellen te 'oogsten', is afhankelijk van uw ziekte en de hoeveelheid cytostatica die u heeft gehad. Meestal lukt het om in één tot twee leukafereseprocedures voldoende stamcellen te oogsten.
Wanneer is bekend hoeveel stamcellen ‘geoogst’ zijn?
Een paar uur na afloop van de leukaferese zal pas bekend zijn hoeveel cellen er zijn afgenomen. Dan kan ook met zekerheid gezegd worden of opnieuw leukaferese nodig is. Als blijkt dat een tweede leukaferese nodig is, zal er ook nog G-CSF geïnjecteerd moeten worden. Het is daarom belangrijk dat u bereikbaar blijft na afloop van de leukaferese om hiervan op de hoogte gebracht te worden.
Slaan de stamcellen altijd aan? Ontstaat er altijd weer nieuw beenmerg?
Er bestaat geen kans op afstoting, omdat de stamcellen van uzelf zijn. Een klein deel van de patiënten (ongeveer 5 procent) houdt na transplantatie sterk verlaagde bloedwaarden. Tegenwoordig is meer bekend over het aantal stamcellen dat nodig is voor een verantwoorde transplantatie. De kans op deze lage waarden is daardoor kleiner geworden.
Wat gebeurt er met teveel afgenomen stamcellen?
Het is prettig als er ruimschoots stamcellen zijn geoogst. Dat komt het herstel na chemotherapie alleen maar ten goede. Een overdaad aan stamcellen toedienen is echter niet nodig en mogelijk zelfs nadelig. In die gevallen beslist de hematoloog hoeveel stamcellen worden geïnfundeerd. Afhankelijk van uw ziekte kan dan besloten worden om stamcellen te bewaren voor een eventuele tweede stamceltransplantatie. Indien bewaren voor u geen optie is, kunnen de stamcellen voor onderzoek worden gebruikt of worden vernietigd. De stamcellen zijn niet geschikt om iemand anders mee te behandelen.
Blijven de stamcellen leven als je ze zo snel na de chemokuur geeft?
We kunnen de stamcellen zo snel na toediening van de chemotherapie geven, omdat we weten dat alle chemotherapie uit het lichaam van de patiënt is verdwenen.
Zijn mijn stamcellen schoon/vrij van ‘kanker’?
U heeft eerst een voorbehandeling met chemotherapie ondergaan om de tumor zo ver mogelijk terug te dringen. Als de respons bevredigend is, kunnen er stamcellen worden verzameld.
Belangrijke adressen en telefoonnummers
Amsterdam UMC, locatie VUmc
De Boelelaan 1117
1081 HV Amsterdam
020 - 444 44 44
Zorgeenheid Hematologie
020 - 444 36 28 (dag en nacht bereikbaar)
Hemaferesese unit (locatie 2D – kliniekgebouw -, kamer 28)
020 - 444 43 96 of 020 - 444 44 44 en vragen naar telefoon 6 47 95
Transplantatiecoördinatoren
maandag t/m vrijdag tussen 9.00 en 16.00 uur
06 25 71 64 16
e-mail: sct@amsterdamumc.nl
Poliklinische zorgeenheid Hematologie
(receptie W, 6e-etage)
020 – 444 36 28 (020-44HEMAT)
Overdag en buiten kantoortijden bellen bij vragen of problemen.
Tijdens openingstijden van de polikliniek (9.00 en 16.00 uur) volgt u het keuzemenu.
Buiten kantoortijden wordt dit nummer naar de kliniek doorgeschakeld.
Patiëntenservice Dienst patiëntenzorg PAZO
(polikliniek, begane grond)
020 – 444 07 00
Gastenverblijf
020 – 444 05 55
Overnachten bij het Gastenverblijf
Contactgroep Stamceltransplantaties (SCT)
http://www.hematon.nl/stamceltransplantatie
e-mail: secretariaat@hematon.nl
Verwijsgids Kanker
http://www.verwijsgidskanker.nl
Volg ons op Instagram: bloed.fanatiek
Ruimte voor eigen aantekeningen
