Wat is een EMR?
Bij een Endoscopische Mucosale Resectie (EMR) wordt een deel van de meest oppervlakkige laag van de maag of slokdarm verwijderd. Endoscopisch wil zeggen dat er gebruik gemaakt wordt van een endoscoop. De wand van de slokdarm en de maag bestaat uit meerdere lagen, de mucosa is de meest oppervlakkige laag. Hierin bevinden zich de onrustige cellen (dysplasie) of de vroege vorm van kanker. De term ‘resectie’ betekent simpelweg verwijderen.
De endoscoop: is een flexibele zwarte slang met een camera, ook wel gastroscoop genoemd. Hiermee worden de slokdarm, de maag en de darmen bekeken. In deze slang zit behalve een camera ook een werkkanaal waar kleine instrumenten doorheen kunnen.
Bij wie wordt EMR toegepast?
EMR wordt toegepast bij patiënten met dysplasie of kanker (in een vroeg stadium) van de slokdarm of de maag. Met name afwijkingen kleiner dan 2 centimeter kunnen goed met EMR behandeld worden.
Dysplasie wordt gezien als een voorstadium van kanker. We maken onderscheid in laaggradige dysplasie en hooggradige dysplasie. Dit onderscheid geeft de mate van onrust in de cellen aan. Bij hooggradige dysplasie is er meer sprake van onrust in de cellen dan bij laaggradige dysplasie.
In het verleden werden deze afwijkingen geopereerd, waarbij de slokdarm en/of de maag (grotendeels) werden verwijderd. Deze operaties geven echter vaak complicaties, met name bij patiënten met hart- en / of longaandoeningen en bij oudere patiënten. Bovendien beïnvloedt een dergelijk grote ingreep het dagelijks leven in ruime mate. Endoscopische Mucosale Resectie is een goed alternatief. Het dient echter gezegd, dat het niet bij iedereen kan worden toegepast.
De periode voor de behandeling
Wij raden u aan om sieraden en waardevolle spullen thuis te laten, zodat ze niet kwijt kunnen raken.
Het onderzoek kan alleen worden uitgevoerd als uw slokdarm en maag leeg zijn.
Onderzoek vóór 12 uur - u mag vanaf 24.00 uur ’s nachts voor het onderzoek niet meer eten, maar wel tot 2 uur voor het onderzoek ( rond 200 ml ) helder vloeistoffen drinken zoals water, helder vruchtensap, koffie en thee zonder melk met eventueel suiker.
Onderzoek ná 12 uur – u mag 6 uur voor het onderzoek een licht ontbijt bestaand uit een kopje thee zonder melk met een beschuitje. Daarna mag u niets meer eten, maar wel tot 2 uur voor het onderzoek (rond 200 ml) heldere vloeistoffen drinken zoals water, heldere vruchtensap, koffie en thee zonder melk met eventueel suiker.
Sedatie
Het onderzoek wordt met lichte sedatie of diepe sedatie uitgevoerd. Over beide vormen van sedatie leest u meer in de folders ‘Lichte sedatie tijdens endoscopische behandeling’ of ‘Sedatie met Propofol tijdens onderzoek of behandeling’. Het onderzoek kan alleen met sedatie uitgevoerd worden als u begeleiding regelt. De begeleider kan in het ziekenhuis wachten of gebeld worden om u te komen halen.
Gebruikt u medicijnen?
Indien u bloedverdunnende medicijnen gebruikt zoals Sintrom®, Acenocoumarol®, Marcoumar®, Ascal®, of Plavix®, dan moet u tijdig contact opnemen met het ziekenhuis. Deze medicatie moet voor de behandeling namelijk in overleg met uw arts tijdelijk gestaakt worden. Indien u niet zeker bent of u bloedverdunnende medicatie gebruikt, neemt u dan contact op voor overleg.
Bent u diabetespatiënt? Ook voor deze medicijnen zal een aanpassing nodig zijn en dus is het belangrijk dat u dit met de arts bespreekt.
Gebruikt u hartmedicatie? U mag deze met een slokje water gewoon innemen.
De behandeling
Gedurende de behandeling wordt u begeleidt door de arts en endoscopie-verpleegkundigen.
- U meldt zich 15 minuten voor de afgesproken tijd bij de balie van de afdeling Endoscopie. De verpleegkundige haalt u op en brengt u naar de behandelkamer.
- U wordt verzocht op het bed te gaan zitten en wij geven u een drankje dat ervoor zorgt dat het maagsap tijdens het onderzoek minder schuimt.
- U wordt gevraagd uw broekriem losser te maken, omdat tijdens het onderzoek lucht in uw maag en twaalfvingerige darm geblazen wordt om het zo beter te bekijken.
- U krijgt een polsbandje met uw gegevens.
- U krijgt een infuusnaaldje.
- Uw ‘vitale functies’ worden voor en tijdens het onderzoek gemeten. Dit zijn (uw bloeddruk, hartslag, en met een knijpertje op u vinger wordt ook het zuurstofgehalte in uw bloed gemeten).
- De arts zal met u kort de procedure doornemen en uw gegevens worden gecontroleerd.
- Als u losse gebitsdelen heeft, vragen we u deze uit te doen.
- Uw keel wordt met een spray verdoofd om de kokhalsreflex te onderdrukken.
- U gaat op de linkerzij op het bed liggen en u krijgt een bijtring tussen de kaken ter bescherming van de gastroscoop en uw gebit.
- Het slaapmiddel en pijnstiller worden toegediend.
- De arts brengt de gastroscoop achter in uw keel en vraagt u te slikken.
- Het doorslikken wordt door de meeste mensen als een vervelend moment ervaren, maar dit doet geen pijn en is snel voorbij.
- Het is belangrijk dat u zich tijdens het onderzoek probeert te ontspannen door goed op uw ademhaling te letten.
- Het kan zijn dat u tijdens het onderzoek moet kokhalzen of dat u door de ingeblazen lucht moet boeren. U hoeft zich hiervoor niet te schamen.
- Wanneer er slijm in uw mond komt zal de endoscopie-verpleegkundige dit wegzuigen.
- Het is niet mogelijk dat uw begeleider aanwezig is bij het onderzoek.
De behandeling, wat gebeurt er?
Bij aanvang van de EMR wordt met behulp van een dunne naald vloeistof gespoten onder de plaats waar zich de dysplasie (of de vroege vorm van kanker) bevindt. Hierdoor ontstaat een bolletje. Dit bolletje wordt opgezogen in een doorzichtig kapje aan het uiteinde van de endoscoop. Dan wordt om het bolletje een lus gelegd en zachtjes aangetrokken. Door de draad wordt een elektrische stroom geleid waardoor het bolletje wordt afgesneden van de ondergrond. Het afgesneden bolletje wordt met de endoscoop verwijderd.

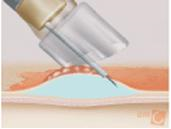
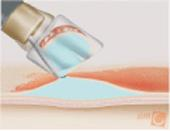

Systematische voorstelling van een EMR
Na de behandeling
U wordt naar de herstelkamer gebracht.
- U moet minimaal 2 uur uitslapen.
- Uw bloeddruk, hartfrequentie en het zuurstofgehalte in uw bloed worden in de gaten gehouden.
- De onderzoeksverpleegkundige komt nog langs om met u het verloop van het onderzoek en de vervolgafspraak te bespreken.
- Het infuusnaaldje wordt verwijderd indien u met begeleiding naar huis mag.
Overnachting
De meeste mensen mogen na de behandeling naar huis, tenzij de arts het beter vindt dat u een nacht wordt opgenomen. Neem daarom voor de zekerheid wat spullen mee voor de nacht. Soms wordt in overleg met de arts vooraf al besloten dat u een nachtje ter observatie wordt opgenomen.
Gedurende de eerste dagen na de EMR kunt u last hebben van pijn achter het borstbeen of in de bovenbuik. De eerste twee weken na de behandeling kunt u pijn ervaren bij het eten en drinken.
Medicijnen
Om ervoor te zorgen dat de wand van de slokdarm of de maag goed geneest, krijgt u medicijnen voorgeschreven. Deze zorgen ervoor dat de inwerking van maagzuur op de wond zoveel mogelijk vermeden wordt.
Dieet
De dag van de behandeling moet u een dieet volgen van water, limonade en thee (niet te warm). De dag na de behandeling mag u in principe weer alles eten en drinken. Na de behandeling kunt u pijn hebben bij het eten of drinken, u moet dan zelf bepalen wat u wel en niet kunt verdragen. Vla, yoghurt of brood zonder korstjes zijn dan vaak goed te eten.
Welke complicaties kunnen optreden?
Bij de behandeling met EMR is de mucosa (met daarin de dysplasie of het voorstadium van kanker) van de onderliggende weefsellagen afgesneden. Hierdoor is een wond ontstaan en kunnen er complicaties optreden.
Bloeding
Tijdens de behandeling kan een bloedvaatje geraakt worden. Hierdoor kan een bloeding ontstaan (dit treft ongeveer één op de tien patiënten). Als het gebeurt, wordt direct gehandeld waardoor het bloedverlies beperkt blijft.
Een bloeding kan ook enige tijd na de behandeling ontstaan. Daarom moet u na de behandeling 2 uur blijven. Ook dan grijpen we direct in als het gebeurt.
In zeldzame gevallen treedt de bloeding pas na enkele dagen op. U merkt dit doordat u bloed opbraakt en / of zwarte teerachtige ontlasting heeft. U bent dan al thuis en moet direct contact met ons opnemen (zie contact opnemen).
Perforatie
Een complicatie die zeer incidenteel (één op honderd gevallen) voorkomt, is een perforatie. Dit betekent dat er een gaatje is ontstaan in de wand van de maag of de slokdarm. Als dit gebeurd, wordt u opgenomen en volgt eventueel een operatieve ingreep.
Vervolgafspraak
Het stukje weefsel dat uit de slokdarm of de maag is weggehaald wordt in het laboratorium onderzocht. Ongeveer twee weken na de behandeling bespreekt de arts de uitkomsten van dit onderzoek met u en hoort u hoe de behandeling verder zal verlopen.
Wanneer moet u contact opnemen?
Indien u na de behandeling bloed opbraakt of zwarte teerachtige ontlasting heeft, kan er sprake zijn van een late bloeding. U dient dan onmiddellijk contact op te nemen. Aanhoudende, heftige pijn achter het borstbeen of in de bovenbuik en hoge koorts kunnen duiden op een complicatie en zijn eveneens redenen om ons direct telefonisch te benaderen.
Endoscopie afdeling, locatie VUmc:
via 020-4441125.
Buiten kantooruren kunt u bellen naar telefoon 020-4444444 (telefooncentrale VUmc) en vragen
u door te verbinden met de dienstdoende MDL-arts.
Neem bij ieder bezoek aan het Amsterdam UMC mee:
- een legitimatiebewijs (paspoort, gemeentelijk identiteitsbewijs of rijbewijs)
- actueel medicatieoverzicht
- verzekeringsbewijs
Vragen?
Heeft u na het lezen van deze folder nog vragen? Neem dan contact op met de afdeling Endoscopie:
Locatie VUMC: 020-4441125

