Voorwoord
Sinds enige tijd staat u op de wachtlijst om in Amsterdam UMC, locatie AMC een operatie aan een hartklep te ondergaan. Om u extra van dienst te zijn sturen wij u deze informatiebrochure. Wij verzoeken u om deze brochure thuis door te lezen. Ook familieleden nodigen wij van harte uit dit te doen. Mocht u hierna nog vragen hebben dan kunt u ze op de opnamedag aan ons stellen. Wij vragen u deze brochure bij opname naar de afdeling mee te nemen, de brochure blijft uw persoonlijke bezit en bij ontslag mag u deze mee naar huis nemen.
Voor de operatie
U wordt door een medewerker van ons secretariaat opgeroepen zodra de operatiedatum bekend is. U krijgt uitleg hoe laat en waar u zich in het ziekenhuis moet melden en welke formulieren u mee moet nemen. Neemt u ook uw identiteitsbewijs en verzekeringspasje mee.
Gezien alle informatie die u krijgt op de opnamedag is het, indien mogelijk, prettig iemand mee te nemen.
Opvang voor na de operatie regelen
Hoewel u na de operatie alweer vrij snel een aantal dingen zelf kunt doen, zijn er ook dagelijkse handelingen die u in het begin nog niet zelf kunt uitvoeren. Denk aan huishoudelijk werk en het tillen van zware boodschappen. Het is daarom belangrijk om vóór de opname na te denken of u na uw operatie voldoende opvang heeft. Het geeft u meer rust als u bij thuiskomst voor ondersteuning van bijv. uw familie/vrienden of mantelzorger heeft gezorgd.
Zorgparticipatie
Voor u en uw naasten kan het prettig zijn om zoveel mogelijk betrokken te zijn bij de zorg in het ziekenhuis. Dat noemen we zorgparticipatie. In Amsterdam UMC moedigen wij zorgparticipatie aan. Uw naaste kan bijvoorbeeld ondersteunen in:
- de dagelijkse verzorging
- gesprekken met zorgverleners
- het helpen met eten
Daarnaast zijn er op verpleegafdeling F3-zuid soepele bezoektijden en is het, indien de bezetting dit toelaat, mogelijk voor een familielid om te overnachten bij u op de kamer.
Inpaklijst
- Legitimatiebewijs, dit kan een paspoort, rijbewijs of identiteitsbewijs zijn. Geef dit na de aanmelding wel weer mee aan uw familie/vrienden ter preventie van diefstal.
- Naam, adres en telefoonnummer van een contactpersoon/personen.
- Registratiekaart van het ziekenhuis, als u al ingeschreven staat bij het ziekenhuis.
- Pasje van de ziektekostenverzekering.
- Uw medicijnen in de originele verpakking, zodat artsen snel kunnen zien welke middelen u gebruikt en een actueel medicatieoverzicht van uw apotheek.
- Lijst van medicijnen waar u allergisch voor bent.
- Dieetvoorschriften als u een dieet volgt op medisch advies.
- Voldoende kleding. Dus pyjama’s, ondergoed, stevige sloffen/schoenen en ochtendjas. Het is aan te raden om comfortabele kleding mee te nemen.
- Een plastic zak voor de vuile was.
- Toiletartikelen, bijvoorbeeld tandpasta en tandenborstel, kam/borstel, shampoo en douchegel, parfum, deodorant, dag- en nachtcrème, scheerspullen, lenzenvloeistof en lenzendoosje, spiegeltje, nagelschaartje en –vijl.
- Eventueel loophulpmiddelen (rolstoel, rollator etc.) als u slecht ter been bent.
Waardevolle spullen zoals telefoon en laptop kunt u in verband met het risico op diefstal helaas niet onbeheerd achterlaten op uw kamer. Wilt u dergelijke spullen wel meenemen naar het ziekenhuis, informeert u op de opnamedag dan naar een patiëntenkluis.
De opnamedag
De opnamedag is een drukke dag voor u.
- De afdelingssecretaresse ontvangt u op de verpleegafdeling en helpt u verder op weg.
- Daarna maakt u kennis met de verpleegkundige die verantwoordelijk is voor de opname. U krijgt uitleg over onderzoeken die op deze dag gaan gebeuren. De verpleegkundige geeft een presentatie waarin wat meer over uw verblijf op de verpleegafdeling, de IC en de Medium Care wordt getoond.
- De onderzoeken op deze dag zijn veelal: bloedafname, een hartfilm (ECG), het meten van o.a. de hartslag en de bloedruk en een röntgenfoto van uw borstkas. Het laatste zal op de röntgenafdeling gebeuren. De andere onderzoeken doet de verpleegkundige op de afdeling. Als er andere onderzoeken nodig zijn, vertelt uw verpleegkundige u dat. Het kan zijn dat u al eerder op de poli geweest bent en de onderzoeken al gehad heeft, indien er nog onderzoeken nodig zijn vertelt uw verpleegkundige dat.
- Ook zal de verpleegkundige met u het anamnese formulier doornemen.
- Het kan zijn dat u al eerder de anesthesist bezocht heeft, zo niet dan zal dat ook op de opnamedag plaats vinden. De anesthesist zorgt ervoor dat u tijdens de operatie in slaap bent en geen pijn heeft. Hij kijkt naar de medicijnen die u gebruikt en spreekt af welke medicijnen voor de operatie gegeven moeten worden en welke gestopt worden. Ook spreekt de anesthesist slaap- en kalmeringsmiddelen af.
- De chirurg komt ook bij u langs voor een gesprek, hierin wordt gesproken over de operatie zelf en de risico’s. Als u zelf nog vragen hebt, stel deze dan gerust. Als u in het weekend wordt opgenomen, dan bestaat de kans dat u niet uw chirurg te spreken krijgt, maar een vervanger.
- U komt eerst op een opnamekamer te liggen (dit kan op F3-noord of F3-zuid zijn); na de operatie zal u op een één of twee persoonskamer liggen.
Naast deze gesprekken en onderzoeken vragen wij u ook de volgende handelingen uit te voeren om het risico op een (luchtweg) infectie te verkleinen.
- Viermaal - over de dag verdeeld - neuszalf met wattenstokjes in beide neusgaten aanbrengen.
- Viermaal - over de dag verdeeld - uw mond spoelen met mondspoelvloeistof.
De verpleegkundige geeft u hier op de opnamedag verdere uitleg over.
Contactpersoon
De contactpersoon is degene aan wie wij informatie geven over uw situatie en met wie we contact opnemen als dat nodig is.
De verpleegkundige noteert bij opname de naam en telefoonnummers van uw contactpersoon. De contactpersoon zal, zodra de operatie klaar is, door de chirurg worden gebeld. Op het moment dat u op de Intensive Care (IC) gearriveerd bent, zal de verpleegkundige, die u daar verzorgt, de contactpersoon opbellen. Zolang u opgenomen bent geven wij alleen aan de contactpersoon door hoe het met u gaat. Indien het gewenst is dat uw contactpersoon geen informatie krijgt kunt u dit doorgeven tijdens uw opname gesprek. Wij verzoeken de contactpersoon ook om bezoek in goede banen te leiden.
Tijdstip van operatie
De dag voor de operatie wordt bekend hoe laat u geopereerd wordt. Op vrijdag is het programma voor maandag al bekend. Door onvoorziene gebeurtenissen (bijvoorbeeld een spoedoperatie) kan het programma altijd veranderen. Zelfs kort voor de geplande tijd kan er nog verandering in komen. Als uw operatie uitgesteld wordt, dan probeert de arts, u alsnog zo snel mogelijk te opereren. Soms is het niet mogelijk en wordt u – als uw lichamelijke toestand dit toelaat – tijdelijk naar huis gestuurd.
Medicijnen
U neemt op de opnamedag uw medicijnen mee. Indien nodig kunnen wij dan gebruik maken van uw voorraad als bepaalde medicatie niet aanwezig is.
In principe zijn alle medicijnen in verpleegkundig beheer, neem dan ook niets zonder overleg met de verpleegkundige in. Dit geldt bijvoorbeeld ook voor de medicatie tegen pijn op de borst klachten. Op deze manier worden fouten en onduidelijkheden voorkomen. Zo kan het bijvoorbeeld zijn dat de arts of anesthesist bepaalde medicatie heeft gestopt en dat u daarvan nog niet op de hoogte bent.
Operatiedag
U staat als eerste op het operatieprogramma:
- U mag vanaf middernacht niet meer eten en alleen beperkt drinken. Voor meer informatie over het nuchterbeleid kunt u terecht bij uw verpleegkundige, dit geldt ook wanneer u in de middag geopereerd wordt.
- De verpleegkundige wekt u rond 6:00 uur.
- Uw bloeddruk, hartslag en temperatuur worden gemeten.
- U gaat zich vervolgens opfrissen.
- U brengt wat neuszalf aan en spoelt de mond met de spoelvloeistof.
- De verpleegkundige geeft u een operatiejasje en broekje.
- U trekt uw eigen kleding uit en trekt de operatiekleding aan. Sieraden doet u af.
- U doet eventuele kunstgebitten en gehoorapparaten uit.
- De verpleegkundige geeft u de medicijnen die de anesthesist eerder met u heeft afgesproken.
- De verpleegkundige brengt u samen met een brancardier rond 7:15 uur naar de verkoeverkamer.
- Op de woensdagen wordt u om 8:15 uur naar de verkoeverkamer gebracht (behalve in de weken van de zomer schoolvakantie).
U staat als tweede op het operatieprogramma; uw operatie gebeurt in de middag:
- De verpleegkundige wekt u rond 6:00 uur.
- Uw bloeddruk, hartslag en temperatuur worden gemeten.
- U frist zich in de loop van de ochtend op.
- U brengt wat neuszalf aan en spoelt de mond met de spoelvloeistof.
- De verpleegkundige brengt u naar de verkoeverkamer.
Bezittingen
Tijdens uw verblijf op de IC en de Centrale Medium Care wordt uw nachtkastje met uw spullen in een afgesloten ruimte opgeborgen. Pak op de opnamedag alleen de spullen uit die u op deze dag nodig heeft. Op de operatiedag legt u toiletspullen en eventueel uw gehoorapparaat/bril/ gebitsprothese klaar. Wij zorgen ervoor dat deze spullen naar de IC worden gebracht. Zodat u deze daar kunt gebruiken zodra u wakker bent.
De verkoeverkamer
Bijna iedereen die geopereerd wordt, komt voor korte tijd op de zogenoemde verkoeverkamer te liggen. Dit is een zaal waar alle patiënten liggen totdat ze naar de operatiekamer worden gebracht. Zowel bij de vroege als de latere operaties bent u nog bij kennis, maar mogelijk wel een beetje versuft als u op de verkoeverkamer arriveert. Dit komt omdat u, indien de anesthesist dit voorgeschreven heeft, kalmerende medicijnen heeft gekregen. Op de verkoeverkamer zal ook het infuus ingebracht worden.
De operatiekamer
In de operatiekamer bereiden de medewerkers u voor op de operatie, daarbij zijn aanwezig:
- de chirurg en de arts die de chirurg assisteert
- de anesthesist en de assistent
- de OK-assistenten
Monitor
Op uw lichaam worden speciale stickers geplakt, die door middel van kabeltjes met een monitor verbonden worden. Hierop is uw hartritme zichtbaar. Daarnaast zullen uw vitale gegevens gecontroleerd worden, dit zijn o.a. uw bloeddruk en temperatuur.
Time-out
Een time-out is een pauzemoment waarop iedereen die tijdens uw operatie op de operatiekamer aanwezig is kijkt of alle gegevens die van u bekend zijn kloppen. Deze time-out gebeurt voordat de operatie begint en de volgende punten worden gecontroleerd:
- Aan u wordt uw naam en geboortedatum gevraagd.
- Draagt u de juiste registratiebandjes waarop uw naam en geboortedatum staan?
- Zijn uw medische gegevens op de operatiekamer aanwezig?
- Staat op de juiste wijze genoteerd als u ergens overgevoelig voor bent?
Pas als alles in orde is wordt de operatie gestart.
In slaap brengen
De anesthesist brengt u in slaap. Hij doet dit door slaapmedicatie via het infuus in te spuiten. Na zeer korte tijd valt u in slaap. De anesthesist plaatst een kapje op uw mond en neus. Dit kapje geeft u extra zuurstof.
Hulpmiddelen die voor de operatie worden aangebracht
Voordat de operatie start worden een maagsonde, blaaskatheter en beademingsbuis aangebracht. U merkt hier niets van omdat u dan al in slaap bent.
Van de operatiekamer naar de Intensive Care
Na uw operatie zal u enige tijd op de Intensive Care (IC) verblijven. Op het moment dat u op de IC gearriveerd bent, zal de verpleegkundige uw contactpersoon bellen. Meestal blijven mensen hier één nacht. Indien u toch meer intensieve zorg nodig heeft, kan besloten worden dat u langer op de IC moet blijven.
Bezoek op de IC
De bezoektijden zijn van 15:00-20:00 uur. Er mogen niet meer dan twee bezoekers tegelijk bij de patiënt. Zijn er meer dan twee personen, dan moeten zij elkaar aflossen. Op de IC is een wachtkamer aanwezig. Veel en langdurig bezoek kan voor u belastend zijn. Bezoek van kleine kinderen kan alleen na overleg met uw verpleegkundige.
Het vervolg op de verpleegafdeling
Artsen, verpleegkundigen en fysiotherapeuten gaan u helpen om aan te sterken. Wij moedigen dit aan door:
- Hulp te geven waar nodig, bijvoorbeeld bij het wassen of aankleden.
- U te stimuleren om dingen zelf te gaan doen: bijvoorbeeld zelf eten en drinken.
- U te helpen bij het lopen.
Tijdens uw opname op de verpleegafdeling gaat het de ene dag soms beter met u dan een andere dag. Iedereen krijgt wel eens een terugslag, maar maakt u zich daar geen zorgen om. Probeer het de volgende dag gewoon opnieuw. Geef aan als u zich onrustig voelt, slaap-problemen of pijnklachten heeft.
Pijnbestrijding
Door de operatie kunt u pijn hebben aan uw wond. Uw arts zal medicijnen voorschrijven om de pijn te verminderen. U krijgt deze pijnstillers op vaste tijden gedurende de dag en avond. Als u daar niet voldoende aan heeft, dan geven wij uiteraard ook ’s nachts pijnstillers.
Gewichtstoename na de operatie
Vaak neemt het gewicht van de patiënt na de operatie toe; dit is vocht. Als u op de Intensive Care ligt is het vaak nodig om extra vocht toe te dienen. Dit is onder andere om uw bloeddruk op peil te houden. Als u weer naar de verpleegafdeling gaat is het belangrijk dit vocht langzaam maar zeker weer kwijt te raken. De artsen zullen dan plasmedicatie voorschrijven.
Om te controleren of u echt vocht kwijtraakt wordt u elke dag gewogen.
Dieet
De dag na de operatie kunt u weer eten. Alle patiënten krijgen na de operatie een gewoon dieet, zonder zoutbeperking. Na de operatie heeft uw lichaam een hoge energie behoefte, het is daarom belangrijk om voldoende te eten ook al heeft u geen trek. Probeer dan te kiezen voor voedingsmiddelen met een hoog energie en eiwit gehalte. Voor meer informatie over in welke producten een hoog energie en eiwit gehalte zit, kunt u bij de verpleegkundigen terecht.
Alleen als het medisch noodzakelijk is om het dieet aan te passen zal dit gebeuren. Bij ondervoeding en kans op ondervoeding zal de verpleegkundige die u verzorgt een diëtiste inschakelen. De diëtiste zal dan bij u langskomen en met u overleggen welke extra voeding u nodig heeft.
Ontlasting
De operatie heeft invloed op uw ontlasting. De oorzaken hiervan zijn:
- Tijdens de operatie liggen uw darmen stil en de aanwezige ontlasting ook.
- Na de operatie krijgt u medicijnen om extra te plassen; de ontlasting kan daardoor indikken en verstopping gaan veroorzaken.
- De arts heeft mogelijk extra pijnstillers in de vorm van morfine (tabletten) voorgeschreven; hierdoor vermindert de darmbeweging.
Om verstopping te voorkomen krijgt u hier preventief medicijnen voor zodra u weer op de verpleegafdeling bent. De verpleegkundige zal elke dag aan u vragen of u al ontlasting heeft gehad. Als u dit drie dagen niet heeft gehad, dan krijgt u extra medicijnen om de ontlasting op gang te brengen.
Bewegen na de operatie
Na de operatie gaat u starten met bewegen. De ademhaling, oefeningen voor de armen en benen en het weer opbouwen van uw conditie zijn hierbij belangrijke aandachtspunten. Daarnaast geeft de fysiotherapeut u uitleg over het revalidatietraject na uw hartoperatie.
Waarom is bewegen en het uitvoeren van oefeningen na de operatie belangrijk?
- Zorgt voor het verbeteren van de ademhaling.
- Bevordert de bloedsomloop en stimuleert de wondgenezing.
- Voorkomt stijfheid.
- Heeft een positieve invloed op afname van pijn.
- Herstel van uw conditie.
- U kunt eerder naar huis.
Wat is de eerste stap bij het mobiliseren?
De verpleegkundige start met mobiliseren, zoals zitten in de stoel, wassen, aankleden en korte afstanden lopen over de afdeling. De fysiotherapeut geeft u uitleg over hoe u zelfstandig uw inspanning kan uitbreiden en waar u op moet letten tijdens het bewegen.
Begin met het lopen van korte afstanden (bijvoorbeeld tot de deur van uw kamer). Wanneer u merkt dat dit goed gaat, kunt u de loopafstand uitbreiden (bijvoorbeeld over de gang van de afdeling). Let hierbij op goede schoenen en wees alert voor eventuele duizeligheidsklachten die kunnen ontstaan.
De ademhaling
Een hartoperatie of een operatie aan het borstbeen heeft een negatieve invloed op de ademhaling en het hoesten. Na de operatie kunt u moeilijk diep in- en uitademen. Rechtop zitten en beweging zorgen ervoor dat u beter dieper kunt ademhalen. Misschien bent u geneigd het hoesten te onderdrukken vanwege de pijn. Dit is niet goed voor de longen. Om longproble-men te voorkomen is het belangrijk om slijm krachtig op te hoesten. Probeer ieder uur de volgende oefeningen te herhalen.
Ademhalingsoefeningen (maximaal 5 minuten per keer)
Voorbereiding: Inademen door de neus en uitblazen door de mond. Concentratie op de ademhaling. Herhaal dit 5 keer. Daarna volgen de volgende stappen.
- Iets dieper dan normaal inademen door de neus, 3 seconden vasthouden en iets langer dan normaal uitblazen. Herhaal dit 5 keer.
- Diep inademen door de neus, 3 seconden vasthouden en uitademen door huffen (met open mond hoesten). Herhaal dit een paar keer.
- Diep inademen door de neus, 2 seconden vasthouden, en uitademen door middel van hoesten. Herhaal dit een paar keer.
Om de pijn te verlichten kan het prettig zijn tegendruk te geven tegen het borstbeen tijdens het hoesten of niezen. Gebruikt hiervoor eventueel een kussentje, handdoekrol of uw handen.
Vraag hiernaar bij de verpleegkundige of fysiotherapeut.
Spierpijn
Na de operatie is spierpijn in uw nek en rug, tussen uw ribben en rondom uw schouders normaal. Dit komt omdat tijdens de operatie de spieren zijn opgerekt bij het openen van de borstkas. Deze spierpijn wordt na zes tot acht weken geleidelijk minder. Oefeningen en bewegen van de armen en schouders zorgen ervoor dat de spierpijn minder wordt.
Hartrevalidatie
Door de operatie die u heeft gehad komt u in aanmerking voor hartrevalidatie. U mag na 6 weken starten met de revalidatie. Het vindt twee keer per week plaats, in het verwijzende ziekenhuis, voor een periode van ongeveer 6 weken.
Beweging is goed voor uw herstel en conditie nu en later. Het bevordert onder andere uw inspanningsvermogen, de doorbloeding van het hart en verlaagt het cholesterolgehalte in uw bloed. Door te bewegen kunt u bovendien uw eventuele angst voor inspanning overwinnen (als u bang bent voor herhaling van uw hartproblemen) en er plezier in krijgen. Dit is belangrijk om te blijven sporten en bewegen. U beweegt en sport onder begeleiding van een fysiotherapeut van het Hartrevalidatie-team. Belangrijke voordelen van bewegen zijn onder andere:
- Dat u uw lichamelijke grenzen en beperkingen leert kennen en leert hoe u hier in het dagelijks leven mee kunt omgaan.
- Dat uw inspanningsvermogen verbetert zodat u zich geen onnodige beperkingen oplegt (denkt u ook aan seksualiteit).
- Dat uw belastbaarheid verbetert zodat alle dagelijkse activiteiten u gemakkelijk(er) afgaan: denkt u bijvoorbeeld aan uw persoonlijke verzorging, het huishouden, werk en/of sport.
- Dat u gaat of blijft voldoen aan de Nederlandse Norm Gezond Bewegen met daarbij 30 minuten matig intensief bewegen en twee keer per week krachtoefeningen.
U wordt door de fysiotherapeut aangemeld bij het juiste ziekenhuis voor de hartrevalidatie. Als u vanwege een aangeboren hartafwijking bent geopereerd en u bent bekend bij een hartverpleegkundigspecialist dan zal hij/zij u aanmelden voor hartrevalidatie.
Conditieopbouw de eerste 6 weken na een hartoperatie
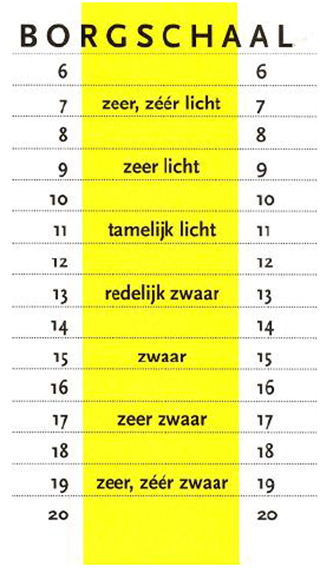
De eerste 6 weken tot aan de hartrevalidatie is het van belang dat u in beweging blijft. Na uw verblijf in het ziekenhuis komt u thuis en is het belangrijk dat u de inspanning langzaam uitbreid. Het is hierbij van belang dat u goed naar uw eigen lichaam luistert. Denk hierbij aan de vermoeidheid, duizeligheid en kortademigheid die kan optreden. Dit kunt u onder andere doen aan de hand van de borgschaal.
 Wat kunt u zelf doen?
Wat kunt u zelf doen?
Trainen van het uithoudingsvermogen
- Wandelen (buiten of op een loopband)
- Wandel de eerste paar dagen na thuiskomst uit het ziekenhuis elke dag 5 tot 10 minuten. Luister hierbij goed naar u lichaam en kijk hoe ‘zwaar’ u de inspanning vond. Hierbij is een borgschaal tussen 11-13 geadviseerd.
- Breid het wandelen elke dag uit met 1 à 2 minuten.
- Probeer toe te werken naar 1x daags 30 minuten wandelen. Zo voldoet u aan de Nederlandse Norm Gezond Bewegen.
- Hometrainer
- Indien u over een hometrainer beschikt mag u hierop fietsen. Belangrijk is dat u op een lage weestand gaat fietsen. Start met 2x 3 minuten op een lage weerstand. Breid dit elke dag uit, met of de duur of de zwaarte te verhogen. Luister hierbij goed naar uw lichaam en kijk hoe ‘zwaar’ u de inspanning vond. Hierbij is een borgschaal tussen 11-13 geadviseerd.
Borgschaal
Trainen van de spierkracht
- Door regelmatig spierversterkende oefeningen te doen zorgt u ervoor dat er geen kracht verloren gaat en kunt u de kracht langzaam opbouwen.
- De geschikte oefeningen hiervoor staan op de volgende 2 pagina’s.
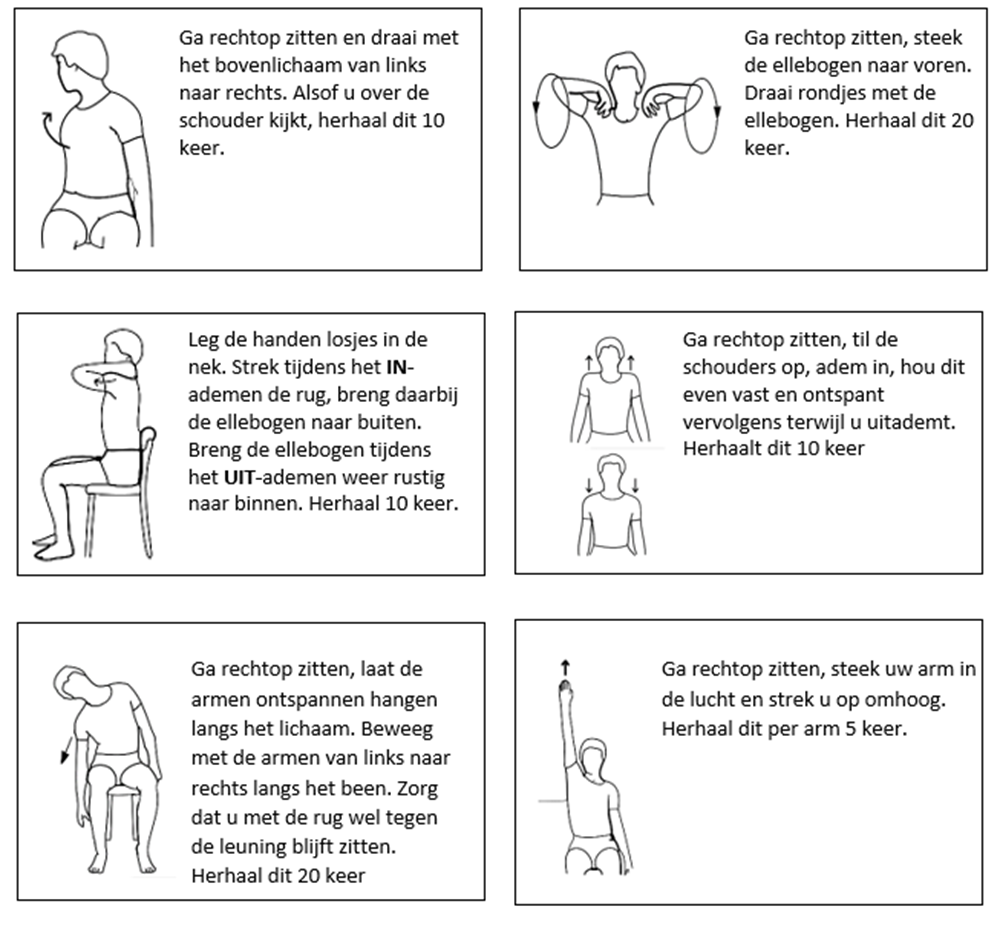
Oefeningen ter ontspanning van nek-schouder-rompspieren
Door deze oefeningen regelmatig te doen kunt u de (spier)pijnklachten rondom het borstbeen, nek- en schouderregio gunstig beïnvloeden. Ze hebben ook invloed op het herstel van de longen.
- Deze oefeningen kunnen wat rek op uw borstbeen(wond) geven, maar het mag geen pijn doen.
- Let tijdens het zitten, staan en lopen op een rechte houding.
- Probeer rustig door te blijven ademen tijdens de oefeningen.
Voer de oefeningen uit in zit, op de bedrand of in de stoel. Zorg dat u ontspannen zit en rechtop zit.
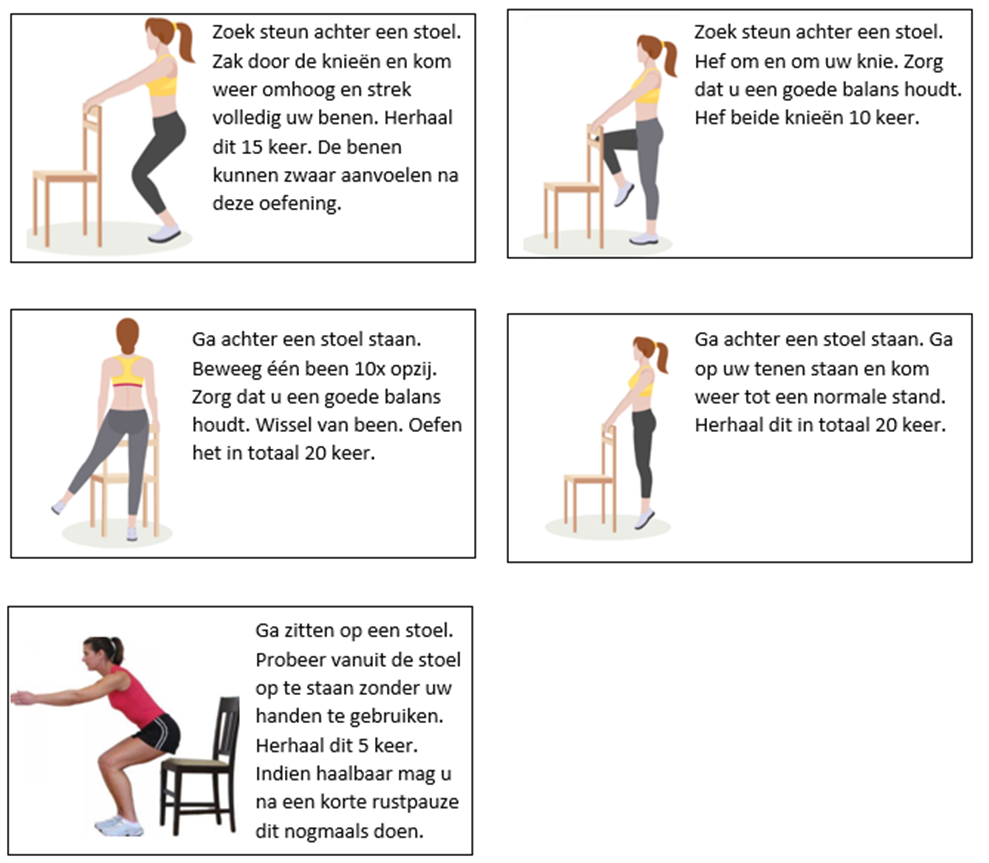
Oefeningen ter versterking van beenspieren
Deze oefeningen zorgen ervoor dat uw spierkracht behouden of zelfs sterker wordt in de grote spieren van de benen. Ook zorgt het ervoor dat u minder stijf wordt en weer makkelijker kan lopen.
- Deze oefeningen kunnen ervoor zorgen dat u zich wat duizelig of kortademig voelt, wees hierop alert en pak voldoende rust tussen de oefeningen.
- Als u merkt dat de oefeningen lichter aanvoelen kunt u het aantal herhalingen verhogen
Ontslag en nazorg
Ontslag naar uw eigen ziekenhuis
Als u voldoende opgeknapt bent, gaat u terug naar een ziekenhuis in de buurt van uw huis of waar uw eigen cardioloog werkt. De zaalarts bepaalt wanneer dit gebeurt en geeft de opdracht aan de verpleegkundige om dat te regelen. Op de dag dat u weer op de verpleegafdeling komt, spreekt de zaalarts al een ontslagdatum uit Amsterdam UMC, locatie AMC af. Dit is een streef ontslagdatum, het herstel en de uitslag van verschillende onderzoeken hebben hier invloed op.
Uw verpleegkundige neemt contact op met de medewerker die in uw eigen ziekenhuis verantwoordelijk is voor de opnames. Op de dag van uw ontslag wordt u met een ambulance naar het andere ziekenhuis vervoerd. De afspraak daarvoor wordt door ons geregeld. De ambulance kan maar een beperkte hoeveelheid bagage meenemen. Geef daarom de avond voor het ontslag overbodige bagage mee aan uw familie.
Ontslag naar huis
Als u door een cardioloog van Amsterdam UMC, locatie AMC bent doorverwezen, revalideert u meestal op de verpleegafdeling F3-Zuid. De revalidatieperiode op F3-Zuid duurt 5 tot 7 dagen, afhankelijk van uw herstel. Daarna gaat u rechtstreeks naar huis. In dat geval maakt u gebruik van eigen vervoer door familie of kennissen of regelt u een taxi.
Als u zorg thuis nodig heeft kan de verpleegkundige via de transferverpleegkundige (gespecialiseerd in zorg buiten Amsterdam UMC, locatie AMC) hiervoor een aanvraag doen. Heeft u behoefte aan huishoudelijke hulp dan kan u dit via het WMO loket van uw eigen gemeente aanvragen.
Ontslag naar een hersteloord
Als het niet medisch noodzakelijk is, maar u besluit zelf om verdere revalidatie te volgen in een hersteloord, dan moet u zelf vervoer regelen en de kosten hiervoor zelf betalen.
Wat er verder geregeld wordt
- Op de dag van uw ontslag krijgt u een ontslagbrief mee. Bij rechtstreeks ontslag naar huis geeft u die brief aan uw huisarts. Bij overplaatsing naar een ander ziekenhuis neemt de ambulanceverpleegkundige de brief mee voor uw cardioloog.
- Een ontslaggesprek. De avond voor uw ontslag heeft de verpleegkundige een kort gesprekje met u waarbij zij verdere uitleg geeft rondom uw herstel thuis. Daarbij is ook de mogelijkheid vragen te stellen. Indien mogelijk vindt dit gesprek plaats in aanwezigheid van uw contactpersoon en/of iemand anders die u vertrouwd. De verpleegkundige maakt hierover een afspraak met u.
- Medicatie bij ontslag. Bij uw ontslag uit Amsterdam UMC, locatie AMC krijgt u een recept mee voor uw medicijnen. U kunt dit recept afgeven bij de poli apotheek van Amsterdam UMC, locatie AMC (naast de hoofdingang) of deze medicijnen bij uw eigen apotheek ophalen. Indien uw ontslag in het weekend plaats vindt kunt u de medicijnen gezien de openingstijden alleen bij de poli apotheek ophalen.
- Ontslagsamenvatting. In dit document staat uw opname samengevat en kunt u ook het medicatieoverzicht terug vinden met daarin de tijden waarop u de medicijnen gebruikt.
- Als u onder behandeling komt van de Trombosedienst vraagt de verpleegkundige dit aan en zal de Trombosedienst met u contact opnemen.
Belangrijk
De kleur, vorm en benaming van de medicijnen die u van uw apotheek krijgt, kunnen afwijken van de medicijnen die u in het ziekenhuis gebruikte. Dit heeft te maken met de stofnaam of fabrieksnaam van het medicijn. De werking is hetzelfde. Lees de bijsluiter van uw medicijnen altijd goed. Twijfelt u ergens over? Neem dan contact op met uw specialist, huisarts of apotheek.
Weer thuis
Uw herstel thuis
Het kan zijn dat u, eenmaal thuis, nog vragen heeft. Verder in dit hoofdstuk staan verschillende vragen en hun antwoorden. Indien uw vraag er niet bij staat nodigen wij u van harte uit ons te bellen en uw vraag te stellen. Wij zullen ons best doen de vraag te beantwoorden of u verwijzen naar iemand die het antwoord op uw vraag weet. Het telefoonnummer van de afdeling is 020-5664433.
Na de operatie kunnen allerlei verschijnselen optreden
- Het is normaal dat u bij inspanning in het begin last hebt van kortademigheid. Dit neemt meestal snel af.
- Zwakte en vermoeidheid komen ook vaak voor na een grote operatie. Meestal verdwijnen deze klachten vanzelf op het moment dat uw conditie ook verbetert.
- Verlies van eetlust en smaak kunnen voorkomen tot ongeveer een maand na de operatie.
- Slaapstoornissen kunnen in de eerste weken voorkomen.
- Het kan zijn dat u vocht vasthoudt.
- U kunt uw hart nadrukkelijker voelen bonzen. Dit verschijnsel is meestal onschuldig en tijdelijk van aard. Voelt u een snelle en onregelmatige hartslag en hebt u daarbij last van transpiratie, vermoeidheid of misselijkheid? Dan vragen wij u contact op te nemen met de Eerste Hart Hulp van uw ziekenhuis.
- Bespreek klachten altijd met uw cardioloog als u op controle komt. Ook als het gaat om wondproblemen.
Emoties na de operatie
Het kan zijn dat u na de operatie sneller geëmotioneerd bent. Hierdoor huilt u makkelijker, ook wanneer hiervoor geen aanleiding lijkt te bestaan. Daarnaast kunt u concentratieproblemen hebben of vergeetachtig zijn. Deze verschijnselen zijn normaal bij het verwerken van een ingrijpende gebeurtenis zoals een hartoperatie. Uw gezinsleden hebben ook een spannende tijd achter de rug. Van hen wordt vaak verwacht dat ze sterk zijn en dat zij u opvangen. Of dat ze niet laten zien dat zij het ook moeilijk hebben. Het heeft geen zin om emoties te onderdrukken. Het advies is om samen de operatie te verwerken en de gebeurtenis langzaam een plaats te geven in het leven. Vertrouw erop dat de reacties normaal en in de meeste gevallen tijdelijk van aard zijn. Ook al zijn ze pijnlijk of lastig.
Praten over uw operatie
Met lotgenoten praten over de operatie kan prettig zijn. Bedenk daarbij wel dat het herstel bij iedereen anders verloopt. Hoe snel u herstelt, hangt onder meer af van het soort hartoperatie dat u hebt ondergaan. Ook uw leeftijd en uw conditie voor de operatie spelen een belangrijke rol.
Wonden
Uw operatiewond is meestal dicht als u naar huis gaat. Als de wondranden nog niet gesloten zijn of als er wat vocht uitkomt, legt de verpleegkundige u uit hoe u de wond moet verzorgen. U krijgt een recept voor de benodigde wondzorgmaterialen mee naar huis. Zo nodig wordt er thuiszorg ingeschakeld voor de wondverzorging.
- Gebruik geen poeder en zalf op de wond.
- Soms kan een doorzichtig draadje van een hechting zichtbaar zijn. Trek er dan niet aan. De hechting lost vanzelf op.
- Felle zon op de wond kan verkleuring van het litteken geven. Daarom is het beter de wond te beschermen tegen de zon.
- Zijn er problemen met de wond? Dan adviseren wij u contact op te nemen met de verpleegafdeling. Afhankelijk van dit gesprek kunnen wij u eventueel vragen om langs te komen.
Spierpijn
Na de operatie is spierpijn in uw nek en rug, tussen uw ribben en rondom uw schouders normaal. Dit komt doordat de spieren tijdens de OK rondom de ribben en schouders zijn opgerekt. Deze spierpijn wordt na zes tot acht weken geleidelijk minder.
Complicaties en acute situaties na ontslag: wat te doen?
Op het moment dat u uit het ziekenhuis ontslagen wordt gaat uw arts er vanuit dat uw verdere herstel zonder complicaties zal verlopen. Toch kunnen er in enkele gevallen complicaties of – in het ergste geval – acute problemen ontstaan. Voor u en uw familie is het dan belangrijk te weten wat u moet doen en met wie u dan contact moet opnemen. Natuurlijk staan wij 24 uur per dag klaar om uw vragen te beantwoorden. In sommige gevallen – afhankelijk van de ernst van de situatie - kunt u eerst met uw huisarts overleggen. Dit geldt vooral als u klachten heeft die niet het gevolg zijn van de operatie. Als u hartritmestoornissen heeft en u woont ver van het AMC dan kunt u eerst contact opnemen met uw eigen ziekenhuis. Natuurlijk mag u altijd eerst het AMC bellen om raad te vragen.
Allereerst raak niet in paniek!
Het is erg belangrijk om zoveel mogelijk van de volgende gegevens bij de hand te hebben als u met ons telefonisch (020-5664433) overlegt. Wij kunnen uw dossier dan snel opzoeken.
- Uw naam.
- Uw geboortedatum.
- Uw Amsterdam UMC, locatie AMC, patiëntenregistratienummer (staat op uw patiëntenpas).
- Soort ingreep die u heeft gehad (omleidingen; hartklepvervanging; operatie aan de aorta).
- Datum van de operatie.
- Ontslagdatum uit het ziekenhuis (Amsterdam UMC, locatie AMC en eventueel uw eigen ziekenhuis).
- Soort klachten op dit moment, eventueel de hoogst gemeten koorts.
- Naam van uw cardioloog.
- In welk ziekenhuis u onder behandeling van de cardioloog bent.
- Uw huidige verblijfplaats.
Als wij u vragen om naar het ziekenhuis te komen kan dit met:
- Eigen vervoer (nooit zelf autorijden bij klachten).
- Met een ambulance, als hiervoor een indicatie is.
Neemt u ook een lijst of de medicijnen die u nu gebruikt mee? (Ook de eventuele bloedverdunnende medicijnen via Trombosedienst).
Heeft u koorts?
U heeft koorts als uw temperatuur hoger is dan 38,5 graden Celsius.
U neemt dan rechtstreeks contact op met de verpleegafdeling Cardiothoracale Chirurgie F3-zuid, telefoon 020-5664433 (24 uur per dag bereikbaar).
Heeft u wondproblemen?
U belt naar Amsterdam UMC, locatie AMC in de volgende situaties:
- Als de wond (zeer) pijnlijk is en pijnstillers helpen niet voldoende.
- Als de wond dik of rood is en/of wanneer er vocht (met name troebel vocht “pus” of helder bloed) uit de wond komt.
U belt dan naar de verpleegafdeling Cardiothoracale Chirurgie, telefoon 020-566 4433 (24 uur per dag bereikbaar).
Heeft u een onregelmatige en te snelle hartslag?
Allereerst neemt u contact op met de Eerste Hart Hulp van het ziekenhuis bij u in de buurt of het ziekenhuis waaraan uw cardioloog verbonden is. Als het nodig is nemen zij contact op met de Eerste Hart Hulp van Amsterdam UMC, locatie AMC en overleggen met de verpleegkundige/ arts wat te doen. Telefoon Eerste Hart Hulp: 020-566 5800 (24 uur per dag bereikbaar).
Bent u kortademig?
U neemt contact op met uw behandelend cardioloog.
Als uw cardioloog aan het AMC verbonden is belt u: Eerste Hart Hulp van Amsterdam UMC, locatie AMC en overlegt met de verpleegkundige/arts wat te doen. Telefoon: 020-566 5800 (24 uur per dag bereikbaar).
Hoest u?
Bij ophoesten van geel of groen slijm neemt u contact op met uw huisarts of de waarnemer van de huisarts.
In geval van twijfel of vragen kunt u altijd, 24 uur per dag en 7 dagen per week, de verpleegafdeling F3-zuid bellen. U krijgt dan een verpleegkundige aan de lijn die uw klachten/twijfels met u bespreekt en wat u het beste kunt doen. Blijft u vooral niet rondlopen met klachten en/of vragen, wij helpen u graag.
Belangrijke adressen en telefoonnummers
In acute nood: Bel 112
Voor overige acute cardiale problemen:
Eerste harthulp en Hartbewaking, F3Noord
T: 020-5665700 / 020-5662176 (24 uur bereikbaar)
Voor vragen over uw poli afspraken of een vraag aan uw cardioloog:
Polikliniek Cardiologie, C2
T: 020-5663794 (ma t/m vr 8:0-17:00 uur)
Vragen over opname in het ziekenhuis:
Verpleegafdeling Cardiothoracale Chirurgie, F3-zuid
T: 020-5664433 (24 uur bereikbaar)
Vragen over de planning van uw procedure:
Hartcentrum Secretariaat T: 020-5666555 (ma t/m vr 8:00-17:00 uur)
Postadres:
Amsterdam UMC, locatie AMC
Secretariaat Hartcentrum, B2-114
Postbus 22660
1100 DD AMSTERDAM
Website: www.amc.nl/web/specialismen/hartcentrum
Suggesties en klachten
Als u over uw verblijf of behandeling suggesties of klachten heeft, vragen wij u dit kenbaar te maken aan de verpleegkundige of de zaalarts. Als u er met hen niet uitkomt, kunt u altijd een gesprek aanvragen met de hoofdverpleegkundige of een klacht indienen bij de afdeling Patiëntenvoorlichting. Meer informatie hierover vindt u op de website van Amsterdam UMC (Klacht indienen).
Bijlage 1: een schema van het hart

Bijlage 2: Ingreep informatie
|
Patiëntensticker |
||
|
Datum ingreep |
||
|
Type ingreep |
||
|
Indien hartklepoperatie |
Hartkleptype |
□ Mechanische klep |
|
□ Bioprothese |
||
|
Klepnummer |
||
|
Hartkleptype |
□ Mechanische klep |
|
|
□ Bioprothese |
||
|
Klepnummer |
||
|
Chirurgen |
||
|
Anesthesioloog |
||
Bijlage 3: Wat staat u te wachten: klinisch pad hartoperatie
In dit klinisch pad leest u de stappen die u op de afdeling zal doorlopen. Heeft u vragen of is er iets niet duidelijk, stel ze gerust.
Stap 1: Opnamedag F3-zuid
Opnamegesprek met de verpleegkundige, met de volgende onderwerpen:
- voorlichting over de opnamedag
- uw klachten
- uw contactpersonen
- uw medische achtergrond
- uw thuissituatie
- uw lichamelijke functies
Ook zal vandaag de zaalarts/ co-assistent een opnamegesprek met u voeren. De chirurg zal een gesprek met u voeren over de operatie (als dit niet op de polikliniek is gedaan). De anesthesist zal met u een gesprek voeren over de narcose en rustgevende medicatie voor de operatie (als dit niet op de polikliniek is gedaan).
U krijgt nog een aantal onderzoeken, indien deze niet op de polikliniek zijn gedaan, zoals:
- Bloedafname
- ECG (hartfilmpje)
- X-thorax (longfoto)
- Urineonderzoek
Daarnaast zal de verpleegkundige nog een paar controles bij u doen, zoals uw bloeddruk, hartslag en temperatuur. Ook meet zij uw lengte en gewicht. De voorbereidingen die uzelf vandaag moet doen vindt u op het kaartje in het ontvangstpakketje.
Stap 2: Dag van ingreep
U wordt rond 6:00 uur gewekt. De verpleegkundige doet controle-metingen bij u.
Over het nuchter beleid kunt u meer lezen in de folder “Nuchter blijven”.
Afhankelijk van wanneer u wordt geopereerd, wordt u in de ochtend of middag naar de Verkoever gebracht. Na de operatie wordt u naar de Intensive Care gebracht.
Stap 3: Terug op de verpleegafdeling
Afhankelijk van hoe snel u hersteld, gaat u naar de Medium Care of de verpleegafdeling.
Op de verpleegafdeling zal de verpleegkundige bij u:
- De hartbewaking aansluiten.
- Een steunkous (TED-kous) aanmeten, als er een ader uit het been is gehaald. Deze moet u 6 weken dragen. Overdag aan en in de nacht uit.
- Een handdoekrol neerleggen. Als u moet hoesten, kunt u deze tegen het borstbeen houden.
- Een band aan het bed vastmaken. Hiermee kunt u zich met twee handen optrekken.
- Een stoel neerzetten. De verpleegkundige helpt u dan met mobiliseren (bewegen).
- Zo snel mogelijk de urinekatheter en thoraxdrains verwijderen.
Stap 4: Voorbereiding op uw ontslag uit het ziekenhuis
- U wordt elke ochtend gewogen, om te kijken of u vocht vasthoudt na de operatie.
- Iedere dag doet de verpleegkundige twee keer controlemetingen bij u.
- Tijdens uw opname wordt er regelmatig bloed bij u afgenomen.
- U mag minder vocht drinken (1,5-2 L per dag).
- Als het nodig is, maakt de verpleegkundige een ECG bij u.
Stap 5: De dag voor ontslag uit het ziekenhuis
- De verpleegkundige maakt een ECG bij u. Deze komt ook in uw portfolio.
- De arts maakt een tekening van uw operatie. Deze komt in uw portfolio. Als u een klep-operatie heeft gehad komt uw klepkaart in het portfolio.
- De verpleegkundige zal met u een ontslaggesprek voeren. Onderwerpen zijn onder andere leefregels voor thuis.
- Ook zullen wij uw vragen beantwoorden.
Stap 6: De dag van ontslag uit het ziekenhuis
- Op de dag van het ontslag wordt de medische ontslagbrief aan uw portfolio toegevoegd.
- De verpleegkundige helpt u met het inpakken van uw spullen.
- Wanneer u naar een ander ziekenhuis gaat, zal de verpleegkundige de verpleegkundige- en medische ontslagbrief meegeven aan het ambulancepersoneel.
Wanneer u naar huis gaat krijgt u het volgende mee:
- Polikliniekafspraken. En als het nodig is een formulier voor de Trombosedienst.
- Ontslagrecepten. De medicijnen kunt u afhalen bij uw eigen apotheek of de Poliklinische apotheek van Amsterdam UMC, locatie AMC.
- Medische ontslagbrief voor uw huisarts.
Bijlage 4: Aanvullende informatie over de operatie en mogelijke complicaties
Thoraxwond
Transapicale Aortaklep Implantatie
De hartchirurg brengt een kleine snee aan in de linkerkant van de borstkas. Deze snee is ongeveer 5 centimeter groot en ligt schuin beneden de tepel tussen de 5e en 6e rib.
Direct bij het maken van de snee worden al hechtingen aangebracht. Na afloop van de operatie worden de hechtingen aangetrokken om de wond te sluiten.
De hartchirurg snijdt vervolgens door meerdere huid- en spierlagen.
Transaortale Aortaklep Implantatie
De hartchirurg brengt een kleine snee aan (ongeveer 4 cm) aan de bovenkant van het borstbeen. Het borstbeen wordt aan de bovenkant 4 cm doorgezaagd. Na afloop van de operatie worden hechtingen aangebracht om de huid te sluiten. Het borstbeen zelf hoeft niet gehecht te worden.
Drain
Aan het eind van de operatie wordt een drain aangebracht. Een drain is een pinkdikke, doorzichtige afvoerslang. Er zijn twee redenen waarom een drain wordt aangebracht:
- De eerste dag na de operatie verliest uw lichaam nog veel vocht en bloedresten. Het is niet goed dat dit zich in uw lichaam gaat ophopen.
- Bij uitloop van veel vocht en bloed kan dit wijzen op een nabloeding. In het geval van een nabloeding kan een hersteloperatie noodzakelijk zijn.
De drain is met een hechting aan uw lichaam vastgemaakt en verbonden met een opvangpot. De aanblik van de drain en de opvangpot kan voor bezoekers wat naar zijn.
Als er weinig vocht en bloedresten uit de slang komt wordt de drain verwijderd. Daarna wordt de hechting aangetrokken. De hechting blijft 10 dagen na het verwijderen van de slang zitten. Ze wordt in uw eigen ziekenhuis of bij uw huisarts verwijderd.
De drain kan pijn doen. Als u pijn heeft moet u dit aangeven. Als u niet voldoende heeft aan de al voorgeschreven hoeveelheid pijnstillers kan de arts extra pijnstillers voorschrijven.
Extra pacemakerdraadjes voor de uitwendige pacemaker
Een uitwendige pacemaker is een kast die kleine stroompjes kan afgeven om het hart extra te prikkelen. Door die prikkelingen klopt het hart sneller.
Na de operatie kan de pacemaker het hart ondersteunen zodat het sneller klopt. Tijdens de operatie worden de pacemakerdraadjes in de buitenwand van het hart gedraaid. De draadjes verlaten uw lichaam vlak boven de navel.
De pacemakerdraadjes blijven afhankelijk van de noodzaak het hart extra te prikkelen voor een bepaalde periode, meestal is dit 3 dagen.
De arts verwijdert de draadjes pas als het bloed niet te dun is. In ieder geval worden de draadjes voor ontslag uit Amsterdam UMC, locatie AMC verwijderd.
Als u verward raakt (informatie voor naasten over het delier)
Onderstaande informatie gaat over een delier. Sommige patiënten zijn na een operatie een tijdlang verward. Men spreekt dan van een delier. Als dat met u gebeurt kan onderstaande informatie uw naasten helpen om in deze toestand zo goed mogelijk met u om te gaan.
Wat is een delier?
Uw familielid, vriend(in) of kennis (hierna genoemd: naaste) ligt in ons ziekenhuis vanwege ziekte, ongeval en/of operatie. Zoals u waarschijnlijk hebt gemerkt, reageert uw naaste niet zoals gebruikelijk. U vraagt zich mogelijk af hoe dit komt en wellicht bent u hier ook van geschrokken. Daarom vinden wij het belangrijk u nader te infomeren over dit voor u ‘vreemde’ gedrag.
Het kan zijn dat uw naaste u sinds de opname niet meer herkent. Hij/zij is nu onrustig of is juist stil en teruggetrokken. Het is moeilijk een gesprek te voeren. Het kan zijn dat uw naaste u niet begrijpt of denkt op een andere plaats te zijn. Mogelijk heeft de verpleegkundige of de dokter u al verteld dat uw naaste verward is. Deze vorm van verwardheid wordt ook wel een 'delier’ genoemd. Een delier is in de meeste gevallen tijdelijk. Als de lichamelijke situatie verbetert neemt de verwardheid af. De periode van de verwardheid kan variëren van enkele uren tot dagen, afhankelijk van:
- de ernst van de bijkomende lichamelijke aandoening;
- de leeftijd van de patiënt;
- de conditie van de patiënt.
Wat zijn de oorzaken?
Een delier kan vele oorzaken hebben, maar het komt altijd door een lichamelijke ziekte of aandoening. Voorbeelden hiervan zijn:
- een grote operatie;
- hart- en longziekten;
- ontstekingen;
- stoornissen in de stofwisseling;
- een hersenschudding of -kneuzing;
- medicijngebruik (bijvoorbeeld tegen pijn).
Stress, angst of te weinig slaap dragen ook bij aan het ontstaan van een delier. Daar komt bij dat ouderen meer kans hebben op het krijgen van een delier.
Wat zijn de verschijnselen?
- De patiënt is niet zo helder als normaal. Het lijkt alsof de dingen voorbij gaan in een soort dromerigheid.
- Misschien vertelt u iets, wat uw naaste al heel snel weer vergeet. Realiseert u zich dat dit niet bewust gebeurt. Het geheugen kan iemand tijdelijk in de steek laten. Met name de dingen die net of kort geleden gebeurd zijn, weet de patiënt dan niet meer.
- Uw naaste weet misschien niet zo goed meer waar hij/zij is. Uw naaste is niet meer ‘bij de tijd’ en is de ‘vat op zichzelf’ en de omgeving kwijt. Dat kan beangstigend zijn. Uw naaste reageert daardoor misschien waakzaam, achterdochtig of agressief. Daarentegen kan uw naaste zich ook juist stilletjes terugtrekken, terwijl u dat niet gewend was.
- Uw naaste kan de werkelijkheid op dit moment anders ervaren en dingen zien of horen die er niet zijn. Bijvoorbeeld beestjes, stemmen of geluiden. Voor de patiënt zijn die beestjes of stemmen en geluiden er echt. Het heeft geen zin hier tegenin te gaan.
Waaruit bestaat de behandeling?
De arts zal proberen zo snel mogelijk de onderliggende oorzaken van het delier vast te stellen en te behandelen. Daarnaast zal het verplegend personeel de benadering van en omgang met de patiënt aanpassen, zodat ze de patiënt meer structuur kunnen geven en gerust kunnen stellen. Als de patiënt erg verward is en dingen doet die voor hem/haar zelf gevaarlijk zijn of een goede behandeling in de weg staan (bijvoorbeeld door uit bed te klimmen of infusen eruit te trekken), dan worden er medicijnen (bijvoorbeeld antipsychotica) voorgeschreven. Een enkele keer is het noodzakelijk camerabewaking toe te passen of de patiënt vast te binden in bed. Hiermee wordt voorkomen dat de patiënt uit bed valt en zichzelf grote schade toebrengt. Daarvoor wordt vooraf altijd toestemming van de familie gevraagd.
Wat kunt u doen om de situatie en het contact te verbeteren?
- Als u op bezoek komt zeg dan wie u bent, waarom u komt en herhaal dit zo nodig. Vertel uw naaste, indien mogelijk, dat hij/zij ziek is en in het ziekenhuis ligt.
- Spreek rustig en in korte duidelijke zinnen. Stel eenvoudige vragen. Bijvoorbeeld ‘heb je lekker geslapen’ en niet ‘heb je lekker geslapen of ben je steeds wakker geweest?’
- Bezoek is belangrijk. Echter, teveel personen of een te lange bezoektijd in één keer is vermoeiend en verwarrend.
- Ga als u met meerdere personen op bezoek komt, zoveel mogelijk aan één kant van uw naaste zitten. Deze kan zich dan op één punt richten.
- Let erop dat uw naaste gebruik maakt van een eventuele bril en gehoorapparaat.
- Het is raadzaam om niet mee te gaan in ‘waanideeën’. Of in dingen die uw naaste hoort of ziet, maar die er niet zijn. Probeer uw naaste niet tegen te spreken. Maak zo mogelijk wel duidelijk dat uw waarneming anders is. Maak er geen ruzie over. Praat met uw naaste over bestaande personen en echte gebeurtenissen.
- Probeer uw naaste te betrekken bij het hier en nu. Neem bijvoorbeeld de buurt- of stadskrant mee en lees er stukjes uit voor.
- Indien gewenst kunt u blijven slapen, dit stelt uw naaste gerust en kan ervoor zorgen dat hij/zij rustiger wordt. U kunt hierover overleggen met de verpleegkundige.
Hartritmestoornissen
Op de verpleegafdeling krijgt u een kastje waarmee uw hartritme gecontroleerd kan worden. De verpleegkundige kan op een monitor uw hartritme in de gaten houden. Zolang u dit kastje heeft mag u de afdeling niet (alleen) verlaten.
Uw hart herstelt zich over het algemeen snel na de operatie. Soms ontstaan er echter hartritmestoornissen. Hartritmestoornissen zijn afwijkende hartritmes. De volgende soorten hartritmestoornissen kunnen voorkomen:
- traag hartritme;
- snel hartritme;
- onregelmatig hartritme;
- combinatie van snel en onregelmatig hartritme.
Een snel hartritme in combinatie met een onregelmatig hartritme komt vaker voor. Deze hartritmestoornis is niet levensbedreigend. In het medisch jargon wordt deze hartritmestoornis boezem- of atriumfibrilleren genoemd. Soms merkt u er zelf niets van, soms kunt u zich wat kortademig voelen. De arts schrijft medicatie voor om de hartritmestoornis te behandelen. In sommige gevallen kan een ECV nodig zijn. Een ECV is een behandeling waarbij hartritmestoornissen met behulp van een elektrische schok verholpen kunnen worden. Als dit nodig is krijgt u daar op dat moment meer uitleg over van uw arts en verpleegkundige.
