Wat houdt de vulvaplastiek in? Hoe bereidt u zich voor op de operatie? Hieronder leest u over de gang van zaken rond de operatie, de risico’s van de ingreep en de postoperatieve periode.
Over de vulvaplastiek
De vulvaplastiek is een operatie waarbij een ondiepe vagina (zonder holte) wordt gemaakt van uw eigen genitale weefsel. Uiterlijk (dus aan de buitenkant) ziet een ondiepe vagina er hetzelfde uit als een vaginaplastiek. De vulvaplastiek heeft een kortere hersteltijd dan de vaginaplastiek. Omdat de vulva geen diepte heeft, hoeft u de vulva in principe niet te dilateren.
Bij een vulvaplastiek worden uw testikels verwijderd. Het verwijderen van de testikels kan leiden tot vermindering van libido. Ook wordt u definitief onvruchtbaar. Klik hier voor meer informatie over vruchtbaarheid(sbehoud).
(Nog) niet opereren
Ook zonder operatie kunt u uw lichaam aanpassen om uw genderdysfore gevoelens te verlichten; dit noemen we niet-medische opties. Meer informatie kunt u vinden op de website van de GenderAid.
Voorbereiding op de operatie
Locatie van de operatie
De vulvaplastiek vindt plaats in Amsterdam UMC, locatie VUmc of in een van de klinieken die bij het Genderteam is aangesloten.
Alvast aanschaffen
Als voorbereiding op (de periode na) de operatie kunt u alvast een aantal dingen aanschaffen:
- Katoenen maandverband, zonder chemicaliën. Bij voorkeur een huismerk of van bijvoorbeeld het merk Kotex.
- Wijd (loszittend) ondergoed of een netbroekje.
- Extra handdoeken en schoon beddengoed voor thuis. Wij adviseren oud beddengoed, i.v.m. eventuele vlekken door vocht- en bloedverlies.
- Paracetamol. Eventueel ibuprofen (in dat geval heeft u ook een maagbeschermers nodig).
Hormoongebruik
U kunt gewoon doorgaan met het gebruik van uw hormonen. Ook de dosering hoeft u niet aan te passen. Na de operatie stopt u met de testosteronremmer. Enkele maanden na de operatie worden uw hormoonspiegels gecontroleerd door de endocrinoloog (hormoonarts).
Voorwaarden voor de operatie
Voor een veilige operatie en het beste resultaat is het belangrijk om te voldoen aan een aantal voorwaarden. Wij opereren voor een vulvaplastiek wanneer:
- u bent gestopt met roken;
- u een gezond gewicht (BMI-waarde > 18 en ≤ 30) heeft;
- uw testosteronwaarden voldoende zijn gedaald (<2 nmol/L);
Voorwaarde 1: Niet roken
Voor een veilige operatie en het beste resultaat opereren wij mensen die niet roken. U kunt op de wachtlijst worden geplaatst als u niet rookt. Bij twijfel wordt met behulp van een urinetest bepaald of u (nog) rookt. Als vlak voor de operatie blijkt dat u nog rookt, wordt de operatie geannuleerd.
Roken vergroot de kans op wondinfecties, vertraagt de wondgenezing en geeft een verhoogde kans op het afsterven van weefsel. Ook geeft het meer littekens.
Voorwaarde 2: Gezond gewicht
Voor een veilige operatie en het beste resultaat opereren wij mensen met een BMI-waarde groter dan 18 en kleiner of gelijk aan 30 zijn. BMI staat voor Body Mass Index: de verhouding tussen uw gewicht en uw lengte. Aan de BMI-waarde kan de arts zien of u een geschikt gewicht voor de operatie heeft.
Het is aangetoond dat mensen met overgewicht (BMI groter dan 30) tijdens en na een operatie een groter risico hebben op trombose, wondinfecties en vertraagde wondgenezing.
Zelf uw BMI berekenen? Dat kan op de website van het Voedingscentrum.
Voorwaarde 3: Lage testosteronwaarde middels testosteronremmers
Na de vulvaplastiek heeft u geen testikels meer, dat betekent dat u na de operatie nog maar een minimale hoeveelheid testosteron in uw lichaam heeft. Het is belangrijk dat u voorafgaand aan de operatie al ervaren heeft hoe het voelt om met lage testosteronwaarde te leven(<2 nmol/L).
Zorgverzekering
Op het moment van dit schrijven wordt de vulvaplastiek vergoed door de zorgverzekering. Dat kan veranderen, want zorgverzekeringen hebben het recht om zelf hun voorwaarden aan te passen. Neemt u daarom bij twijfel contact op met uw zorgverzekeraar.
De operatie en operatietechnieken
De operatie duurt 2 tot 3 uur.
Bij de vulvaplastiek wordt het vrouwelijk genitaal gemaakt van de huid en onderliggend weefsel van de penis. Er wordt géén vaginaholte gemaakt.
De operatie wordt uitgevoerd door de plastisch chirurg met een assistent. Allereerst wordt een urinekatheter geplaatst, dat is een afvoerslangetje dat via de plasbuis wordt ingebracht.
Vervolgens wordt een snede gemaakt in de lengterichting van de balzak. Een deel van de huid van het perineum (gebied tussen de geslachtsdelen en de anus) blijft hierbij aan de kant van de anus vastzitten.
De penishuid wordt van de schacht van de penis afgehaald, maar het blijft vastzitten aan de schaamheuvelkant. Deze huid is nog steeds doorbloed en gevoelig. Deze huid wordt ingekort en vastgehecht om het uiterlijk van een vagina te maken (maar zonder de holte).
De teelballen en zaadstrengen worden vervolgens verwijderd (castratie).
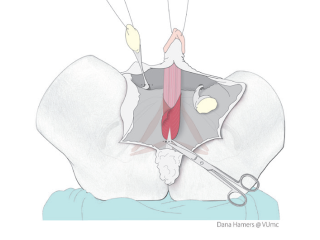
Van de top van de penis, de eikel, en de voorhuid wordt de nieuwe clitoris en de kleine schaamlippen gemaakt. De chirurg gebruikt de bestaande zenuwbaan en bloedvaten, dus het gevoel blijft behouden.
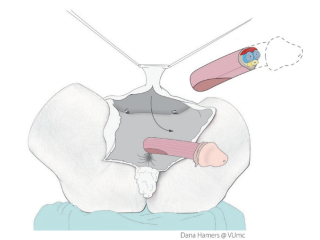
De plasbuis wordt vrijgemaakt en ingekort tot aan de nieuwe ingang. Het zwellichaam wordt verwijderd.
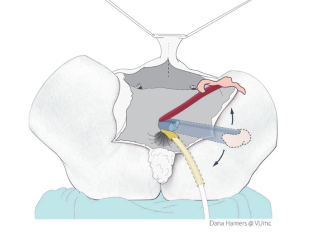
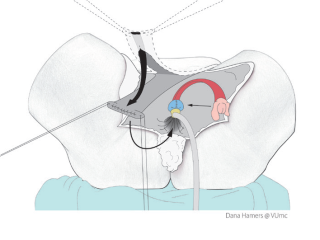
De clitoris, binnenste schaamlippen en plasbuis worden op hun nieuwe plek gehecht. De penishuid wordt zo nodig ingekort en aan de huidlap van het perineum vast gehecht.
Complicaties en risico's tijdens en na de operatie
Tijdens of na de behandeling kunnen er onbedoelde medische problemen (‘complicaties’) ontstaan, ook al is de operatie op de juiste manier uitgevoerd. Complicaties zijn bijvoorbeeld een nabloeding, afstervend weefsel en plasproblemen. Op onderstaande pagina staan alle complicaties beschreven.
Hoe groot de kans op complicaties is, hangt samen met uw gezondheid.
Video: Vaginaplastiek – complicaties, nazorg en resultaat
Opname in het ziekenhuis
Algemene informatie opname, verblijf en faciliteiten
Wordt u opgenomen in Amsterdam UMC, locatie VUmc? Alle algemene informatie over de opname, het verblijf en faciliteiten vindt u hier.
Wordt u opgenomen in een andere kliniek? Dan kunt u deze informatie opvragen bij de betreffende kliniek. Daar kunt u ook informatie krijgen over eventuele overnachtingsmogelijkheden voor uw partner (of ouders). Betreft het een kliniek in de directe omgeving van locatie VUmc, dan kunnen uw naasten tegen een kleine vergoeding gebruik maken van het gastenverblijf van Amsterdam UMC.
Dag van opname
Een dag van de operatie of de dag ervoor wordt u opgenomen in het ziekenhuis/de kliniek. U krijgt informatie over de opname en er wordt bloed geprikt. De plastisch chirurg komt bij u langs en u krijgt een injectie met bloedverdunners, ter voorkoming van trombose (bloedpropje). Deze krijgt u gedurende de opname iedere dag.
Dag van de operatie
U mag de avond voor de operatie na 24.00 uur niets meer eten of drinken, tenzij u andere instructies heeft gekregen. Tot 6 uur voor de operatie mag u nog wel een slokje water drinken.
U mag u geen ondergoed of sokken aanhouden onder de operatiejas. Sieraden, piercings en gebitsprothesen/gebitsplaatjes moet u uitdoen en een eventueel haarwerk moet af.
De dagen na de operatie
Na de operatie mag u voorzichtig starten met bewegen. Doe dit de eerste keer onder begeleiding. Lichamelijke verzorging doet u op bed; de verpleegkundige kan u daarbij helpen. Uw bloed wordt geprikt. Uw wond wordt vanaf nu tweemaal per dag door de verpleegkundige gespoeld.
In de dagen na de operatie breidt u het bewegen steeds verder uit. Heeft u wonddrain(s)? Dan wordt bekeken of ze verwijderd kunnen worden. U leert de dagelijkse verzorging en de verzorging van de wonden zelfstandig te doen. Zo mogelijk mag u tussentijds naar huis en komt u terug op de vijfde dag na de operatie.
Na vijf dagen wordt de urinekatheter verwijderd. Na het verwijderen van de katheter moet u goed kunnen plassen. Daarom wordt uw blaas gescand om te kijken of de blaas goed is geleegd. Als het niet lukt om de blaas (voldoende) te legen, dan wordt de katheter teruggeplaatst. Na ongeveer twee weken wordt de katheter dan alsnog verwijderd.
Bij ontslag
Ongeveer twee à drie weken na de operatie heeft u een afspraak voor controle bij een arts of physician assistant, en bij de bekkenfysiotherapeut. Zo nodig krijgt u recepten mee voor medicijnen. U kunt uw medicijnen direct ophalen in de apotheek van Amsterdam UMC, locatie VUmc. Deze bevindt zich in de hal van de polikliniek. Bent u elders geopereerd, dan haalt u de medicijnen bij uw eigen apotheek.
Thuis en nazorg
Na een vulvaplastiek heeft de vulva veel aandacht en verzorging nodig. Ook zult u pijn en ongemakken ervaren.
Op onderstaande pagina staat uitgebreid beschreven wat u kunt verwachten na de operatie. U vindt er o.a. informatie over de wond(verzorging), douchen en sporten, plassen en ontlasten, en over seksualiteit.
Let op: niet alle informatie op onderstaande pagina is van toepassing na een vulvaplastiek operatie. In de informatie staat aangegeven wanneer het niet van toepassing is op een vulvaplastiek.
Vaginaplatiek – de bekkenbodem en vaginale verzorging
Eindresultaat en secundaire correcties
Eindresultaat
Pas na een half jaar is het eindresultaat zichtbaar. Volledige genezing kost tijd. De zwelling en verkleuringen trekken langzaam weg. De vulva vormt zich na de operatie op natuurlijke wijze en past zich aan naar uw lichaamsbouw. Zo bepaalt bijvoorbeeld de kleur van de balzak en de hoeveelheid vetweefsel hoe de vulva eruit komt te zien.
Ook de aanmaak van littekenweefsel verschilt per persoon, huidtype en operatietechniek. Iedereen en iedere huid geneest op zijn eigen manier. Bij mensen met overgewicht en mensen die roken genezen littekens minder fraai dan bij gezonde niet-rokers. Mogelijk kan minimaal een jaar na de operatie het litteken gecorrigeerd worden.
Al met al pakt het eindresultaat bij iedereen weer anders uit; u kunt dus vooraf geen verzoek doen over het uiterlijk van uw vulva. Een goed resultaat is ook afhankelijk van uw eigen inzet. Samen bereiken we het best haalbare resultaat. Goede controle over uw bekkenbodemspieren is noodzakelijk, zodat plassen en ontlasten beter zullen verlopen.
Secundaire correcties
Bent u na de operatie nog niet geheel tevreden met het uiterlijk of de functie van de vulva? Bespreekt u dat dan met uw plastisch chirurg. Deze kan u vertellen of een eventuele ingreep tot verbeteringen kan leiden. Voorbeelden van secundaire correcties zijn een verkleining van de binnenste schaamlippen, een correctie van de clitoriskap, het verwijderen van grote littekens, verwijderen van een restant van het zwellichaam en een correctie aan de plasbuis.
Secundaire correcties worden in principe niet binnen 6 maanden na de eerste operatie uitgevoerd. Sommige correcties kunnen onder lokale verdoving worden uitgevoerd, voor andere correcties is een operatie onder narcose nodig.
Vragen en contact
Als u nog vragen heeft, er tijdens uw herstel iets onverwachts gebeurt of wanneer u zich zorgen maakt, neem dan contact op met de polikliniek genderdysforie van Amsterdam UMC, locatie VUmc.
Wij adviseren u direct contact op te nemen met Amsterdam UMC in geval van:
- Toename van zwelling
- Temperatuursverhoging boven de 38,5 °C
- Aanhoudende of toenemende pijn
- Hevig braken
- Aanhoudend of toenemend bloedverlies (meer dan bij ontslag) en/of helderrood bloedverlies
Bereikbaarheid tijdens kantooruren:
- U kunt de polikliniek, receptie N, iedere werkdag tussen 9.00–12.00 uur en 13.00–16.00
bereiken op 020- 444 0542.
- Bij spoed kiest u voor een 0 (keuze ‘spoed na een plastisch chirurgische ingreep’)
- Bij geen spoed kiest u een 1 en daarna nogmaals een 1
- U krijgt dan een terugbelafspraak. U hoort direct hoe laat u wordt teruggebeld.
Bereikbaarheid buiten kantooruren:
- Buiten kantooruren en in het weekend belt u bij spoed naar 020 – 444 4330. Vermeld dat uw operatie door Amsterdam UMC is uitgevoerd. U wordt vanuit hier verder geholpen.
Heeft u voorafgaand aan uw operatie vragen over de operatie omtrent de planning bel dan op werkdagen tussen 8.00 uur en 16.30 uur op 020-444 2310.
