Binnenkort start u met uw behandeling met capecitabine (of Xeloda®) in combinatie met temozolomide (of Temodal®). Een behandeling met chemotherapie in de vorm van tabletten bij een neuro-endocriene tumor. Deze kunt u thuis innemen.
Algemene inleiding
De informatie in dit document is bedoeld als aanvulling op de informatie die u al heeft gekregen van uw behandelend internist-oncoloog en de verpleegkundig consulent. Het is bekend dat veel van de informatie die u tijdens de eerste gesprekken over uw ziekte en de behandeling krijgt verloren gaat, en dat de vragen over behandeling en mogelijk bijwerkingen meestal later komen. U kunt de informatie thuis rustig nalezen om u voor te bereiden op de behandeling die u gaat krijgen. Vragen kunt u stellen bij een volgend bezoek aan de polikliniek of via de uitgereikte contactgegevens.
Wat is chemotherapie
Chemotherapie is de behandeling van kanker met medicijnen die de celdeling remmen of stoppen. Deze medicijnen heten ook wel cytostatica. Er zijn vele soorten chemotherapie. In de meeste gevallen wordt een combinatie van chemotherapeutische middelen toegediend via een infuus. Er zijn ook chemotherapeutische middelen in tabletvorm. De middelen worden gedurende een bepaalde periode en via een bepaald schema voorgeschreven. Chemotherapie wordt vaak gecombineerd met andere medicijnen die mogelijk bijwerkingen tegengaan.
Behandelplan
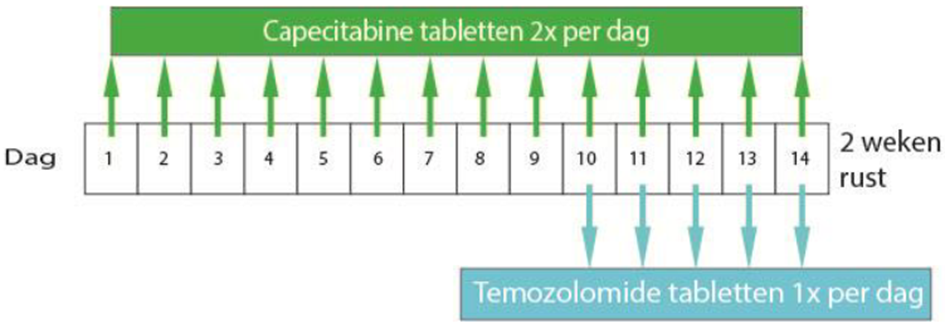
1 kuur bestaat uit 4 weken, waarvan u 2 weken chemotherapie tabletten slikt en daarna 2 weken rust heeft. Dit noemen we een cyclus. U neemt de capecitabine tabletten 2 keer per dag in gedurende 14 dagen.
U neemt de temozolomide capsules 1 keer per dag vanaf dag 10 tot en met 14 in (dus totaal 5 dagen).
Hieronder staat het behandelschema beschreven. Naast de chemotherapie kunnen nog andere medicijnen voorgeschreven worden ter ondersteuning van de behandeling.
Op de dag dat u start met iedere chemotherapie, laat u eerst bloedprikken, waarna u de internist–oncoloog op de polikliniek bezoekt. Op basis van hoe het met u gaat en de uitslag van de bloedwaarden, zal vastgesteld worden of u de kuur kunt krijgen. De chemotherapie wordt dan door de internist–oncoloog voorgeschreven op een recept. U kunt deze medicijnen ophalen bij de poliklinische apotheek van het Amsterdam UMC. De apotheek heeft enige tijd nodig om de chemotherapie voor u te bereiden.
In de eerste en derde week na start van de chemotherapie krijgt u een afspraak op de polikliniek. Hier wordt bloed geprikt en wordt u gezien door een internist–oncoloog en/of de verpleegkundig consulent.
Iedere volgende kuur begint in principe op dag 29 van de vorige kuur. Dus u start één keer in de 4 weken met een nieuwe kuur. Soms moet de chemotherapie uitgesteld worden vanwege de nog niet herstelde bijwerkingen. Indien er te veel bijwerkingen optreden kan het nodig zijn de dosering te verlagen of de behandeling (tijdelijk) te staken.
Tijdens de behandeling zal goed worden gelet op de werking en bijwerkingen van chemotherapie. Als de werking goed is en de bijwerkingen acceptabel zijn, kan de internist–oncoloog besluiten om door te gaan met de chemotherapie.
Capecitabine tabletten, dag 1 tot en met 14
De capecitabine tabletten zult u thuis gedurende 14 dagen zowel ’s ochtends als ’s avonds innemen. Zorg dat er ongeveer 12 uur tussenzit.
Het aantal tabletten dat u per keer in moet nemen zal door uw internist–oncoloog worden voorgeschreven.
Temozolomide capsules, dag 10 tot en met 14
Temozolomide capsules neemt u van de 10e tot en met de 14e dag van de capecitabine kuur in. U slikt deze tabletten dus gedurende de laatste 5 dagen van de capecitabine.
Inname van het medicijn
Capecitabine
- Neem de tabletten in volgens de door uw behandelend arts voorgeschreven dosering.
- Neem de tabletten in binnen 30 minuten nadat u iets gegeten heeft.
- De tabletten zonder kauwen doorslikken met water.
- Als het voor u lastig is om de tabletten te slikken, kunt u de tabletten oplossen in water.
- Als u een dosis bent vergeten, neem dan niet alsnog de dosis in of verdubbel de volgende dosis, maar neem de tabletten in zoals ze zijn voorgeschreven.
- Als u braakt na inname van de capecitabine tabletten neem dan ook niet een nieuwe dosis in, maar neem de volgende dosis in volgens het inname schema. Braken en misselijkheid moet u melden aan uw behandelend arts/verpleegkundig consulent.
Temozolomide
- Neem de tabletten in volgens de door uw behandelend arts voorgeschreven dosering.
- Neem de tabletten in zonder ze te breken of erop te kauwen.
- U mag 1 uur voor, én 1 uur na het innemen van de tabletten niets eten of drinken (water mag wel).
- Neem een uur voor inname van de Temozolomide de medicatie tegen de misselijkheid (Ondansetron) in.
- Bij braken dosis NIET inhalen.
- Inname telkens rond hetzelfde tijdstip.
Voorbeeld:
-
- Inname Temozolomide s morgens:
- Ondansetron (met ontbijt en evt. andere medicatie)
- Een uur niet eten en drinken (water mag wel)
- Temozolomide innemen.
- Een uur niet eten en drinken (water mag wel)
- Hierna eten en drinken zoals u gewend bent
Bijwerkingen chemotherapie
Uw behandeling heeft niet alleen invloed op kankercellen, maar ook op gezonde cellen in het lichaam. Bij het opstellen van deze lijst is gestreefd naar een volledige weergave van alle bijwerkingen die bij uw behandeling op kunnen treden, maar dit houdt niet in dat alle genoemde bijwerkingen zich ook daadwerkelijk zullen voordoen. Het uitblijven van bijwerkingen wil niet zeggen dat de behandeling niet aanslaat. De volgorde waarin de bijwerkingen vermeld staan is willekeurig.
Misselijkheid en braken
Misselijkheid en braken wordt veroorzaakt door de invloed van de behandeling op het maagdarmkanaal en/of door stimulatie van het braakcentrum in de hersenen. De mate waarin misselijkheid voorkomt, verschilt van persoon tot persoon, zelfs bij dezelfde kuur. Misselijkheid en braken kunnen direct na de toediening optreden en aanhouden tot enkele dagen na de kuur. Er zijn goede medicijnen waarmee dit kan worden voorkomen of verminderd. In het ziekenhuis krijgt u die toegediend via het infuus of per tablet. Voor thuis krijgt u van de internist-oncoloog een recept mee, voor medicijnen tegen de misselijkheid. Het is belangrijk dat u deze medicijnen volgens voorschrift gebruikt.
Adviezen bij misselijkheid:
- Voldoende drinken: 2 liter per dag (14 glazen). Probeer niet alleen water te drinken, maar wissel dit af met bijvoorbeeld bouillon, limonade, melkproducten, vruchtensap of groentesap.
- Gebruik regelmatig een kleine maaltijd, maar forceer het eten niet. Eet niet meer dan u kunt.
- Wanneer u weinig eet en drinkt kunt u soms juist meer last krijgen van een ziek en misselijk gevoel vanwege een lege maag.
- Wanneer u tijdens de opname last krijgt van misselijkheid, is het goed dit tijdig aan de verpleegkundige te melden zodat u extra medicijnen kunt krijgen om verergering te voorkomen.
Diarree
Door de behandeling kunt u diarree krijgen. Diarree is een waterige dunne ontlasting meer dan vier keer per dag. De opname van vocht is dan verstoord door irritatie van het slijmvlies van de darm en een verandering in de stofwisseling van de dunne darm. Als u diarree heeft worden voedingsstoffen in de darmen minder goed opgenomen.
Klachten die hiermee gepaard kunnen gaan:
- Buikpijn/ buikkrampen
- Frequente aandrang
- Dunne ontlasting
- Veranderde kleur van de ontlasting
- Overgevoeligheid voor bepaalde voedingsmiddelen
- Pijn en huidirritatie van het gebied rond de anus
- Droge mond en droge huid
- Donkere urine en veel minder vaak plassen
Bij de volgende klachten moet u contact opnemen met het ziekenhuis:
- Diarree die langer dan 24 uur aanhoudt
- Bloed bij de ontlasting
- Diarree in combinatie met braken
- Donkere urine en minder vaak plassen
- Obstipatie (harde ontlasting en/of verstopping)
Door de behandeling kunt u naast diarree ook last krijgen van verstopping van de darmen. Klachten hierbij zijn:
- Harde en droge ontlasting
- Persen bij stoelgang
- Opgezette buik
- Buikpijn/darmkrampen
- Verminderde eetlust door vol gevoel
Iedereen heeft een ander ontlastingspatroon. In verband met de behandeling die u krijgt, is het echter belangrijk dat uw ontlastingspatroon niet te veel gaat afwijken van het patroon dat u voor de behandeling had.
Advies:
Het is belangrijk dat u voldoende drink, vezels eet en beweegt. Als u 3 dagen geen ontlasting gehad heeft, moet u contact opnemen met het ziekenhuis. Dan kunnen er medicijnen voorgeschreven worden om dit te verhelpen.
Andere tips en adviezen vindt u op de website www.voedingenkankerinfo.nl.
Smaakverandering
Smaakverandering of smaakvermindering is in de meeste gevallen tijdelijk van aard. Eten dat u anders lekker vond smaakt nu niet meer en eten dat u normaal gesproken niet lekker vond smaakt u nu misschien juist wel. U kunt daarom wat met de voeding experimenteren om uit te vinden welke voeding het beste bij uw veranderde smaak past. Tips, adviezen en recepten vindt u op de website “voedingenkankerinfo.nl”.
Irritatie en/of ontsteking van het mondslijmvlies
Bij geïrriteerde slijmvliezen van de mond kunnen de klachten variëren van overgevoeligheid van het mondslijmvlies tot ontstekingen. Daarom is een goede mondverzorging erg belangrijk. Ondanks goede hygiëne kan het gebeuren dat u niet meer kunt poetsen door pijnlijke plekjes en blaartjes; neem dan contact op met het ziekenhuis. Een bezoek aan de mondhygienist kan raadzaam zijn, alvorens te starten met chemotherapie. Dit om de staat van uw gebit en mondslijmvlies te beoordelen.
Invloed op de werking van het beenmerg
Door minder aanmaak van nieuwe bloedcellen door het beenmerg kan er een tekort ontstaan aan verschillende bloedcellen. Deze bloedcellen zijn: rode bloedcellen (erytrocyten), witte bloedcellen (leukocyten) en bloedplaatjes (trombocyten). Deze remming van de aanmaak van bloedcellen is tijdelijk van aard. U kunt zelf niets doen om dit te voorkomen of te veranderen. Wanneer het aantal rode bloedcellen of aantal bloedplaatjes te laag is, kan het nodig zijn dat u deze via een transfusie krijgt toegediend.
Een verminderd aantal rode bloedcellen geeft kans op bloedarmoede. Verschijnselen hiervan zijn onder andere vermoeidheid, kortademigheid en duizeligheid.
Een verminderd aantal witte bloedcellen geeft een verhoogde kans op infecties. Ongeveer tussen de tiende en de vijftiende dag na het starten van de kuur is het aantal leukocyten het laagst. Men noemt dit de dipperiode. U kunt niets doen om deze dipperiode tegen te gaan. Een infectie is te herkennen aan een temperatuur van 38,5ºC of hoger eventueel samen met koude rillingen. Ook een temperatuur rond 38°C gedurende langer dan 6 uur kan wijzen op een infectie. Neemt u dan direct contact op met het ziekenhuis.
Een verminderd aantal bloedplaatjes geeft een verhoogde kans op blauwe plekken, een bloedneus en bloedend tandvlees. Ook kan het bloedverlies tijdens de menstruatie heviger zijn dan u normaal gewend bent.
Haaruitval (geringe kans op)
De behandeling die u krijgt kan haaruitval veroorzaken. Uit ervaring weten we dat bij deze behandeling de meeste patiënten geen haaruitval krijgen. Valt uw haar toch uit, meld dit aan de verpleegkundig consulent, zodat zij de adviezen met u kan bespreken.
Hartaandoeningen
Capecitabine kan in zeldzame gevallen hartaandoeningen veroorzaken, zoals pijn op de borst bij inspanning of hartritmestoornissen. Raadpleeg uw arts als u vocht vasthoudt (dikke enkels), hartkloppingen heeft of pijn op de borst krijgt.
Vermoeidheid/verminderde energie
U kunt merken dat u tijdens de behandeling minder energie heeft, sneller vermoeid raakt en emotioneel kunt zijn. Houd hier rekening mee in uw dagelijks leven; neem voldoende tijd om te rusten, maar probeer rust wel af te wisselen met activiteiten. Dagelijkse activiteiten kunt u gewoon blijven doen, misschien moet u het tempo wat aanpassen.
Het is belangrijk dat u voldoende blijft bewegen tijdens de therapie.
Een (oncologisch) fysiotherapeut kan u hierbij helpen. De oncologiefysiotherapeut onderzoekt, behandelt en begeleidt mensen met kanker met lichamelijke en psychische klachten. Klachten die komen door kanker of de behandeling ervan. Bijvoorbeeld spanningsklachten, pijn, verminderde beweeglijkheid, verstoorde lichaamsbeleving, verminderde spierkracht, conditieverlies en vermoeidheid.
De oncologiefysiotherapeut kan adviezen geven over het bepalen van uw grenzen en het opbouwen van uw conditie. Ook kan de oncologiefysiotherapeut helpen bij het aanleren van zelfmanagement en bij het bewegen (oefenen en trainen). Hoe lang en hoe vaak u naar de fysiotherapeut gaat, hangt af van uw doel en mogelijkheden.
Raadpleeg de website www.verwijsgidskanker.nl of www.fyneon.nl om een oncologisch fysiotherapeut bij u in de buurt te vinden. De verpleegkundig consulent kan u hierbij helpen.
Vergoeding van de zorg is afhankelijk van uw zorgverzekering. Vraag hiernaar bij uw zorgverzekeraar. U hebt voor een oncologiefysiotherapie meestal geen verwijzing nodig.
Huidreactie op handpalmen en voetzolen
U kunt klachten krijgen aan handpalmen en/of voetzolen. Dit is een huidreactie die over het hele lichaam voor kan komen, maar meestal aan de handen en voeten optreedt.
De meest voorkomende klachten zijn:
- Roodheid
- Jeuk
- Pijn of gevoeligheid
- Zwelling
- Schilferen of vervellen van de huid
Bij deze verschijnselen moet u contact opnemen met het ziekenhuis.
Ook kunnen uw vingerafdrukken verdwijnen tijdens de behandeling. Dit is tijdelijk, maar kan vervelend zijn. Bijvoorbeeld als uw vingerafdruk nodig is bij een controle door de douane. Na het stoppen met dit middel komen uw vingerafdrukken weer onveranderd terug.
Invloed op seksualiteit
Ook tijdens de chemotherapie blijft geslachtsgemeenschap mogelijk. Als gevolg van ziekte of behandeling kunt u minder of geen zin hebben in vrijen of geslachtsgemeenschap. Het is belangrijk dat u uw wensen en verwachtingen op dit gebied bespreekt met uw partner. Bij vragen op dit gebied kunt u terecht bij de internist-oncoloog of verpleegkundig consulent.
Meer informatie over seksualiteit kunt u lezen in de folder ‘Kanker en seksualiteit’ van KWF Kankerbestrijding. Zie ook: https://www.kanker.nl/bibliotheek/seksualiteit/gevolgen/669-seksualiteit voor aanvullende informatie.
Invloed op vruchtbaarheid (man)
Chemotherapie kan verminderde vruchtbaarheid of onvruchtbaarheid tot gevolg hebben. Het heeft effect op de productie van zaadcellen en op de kwaliteit ervan. Hierdoor kan het aantal zaadcellen in het sperma afnemen en wordt hun beweeglijkheid aangetast. Onvruchtbaarheid staat los van impotentie.
Indien het sperma voor aanvang van de behandeling van goede kwaliteit is, is het mogelijk om sperma in te vriezen om later bij kinderwens (en gebleken onvruchtbaarheid) dit te kunnen gebruiken voor het tot stand brengen van een zwangerschap. Het invriezen van sperma gebeurt voorafgaand aan de start van de behandeling.
Invloed op vruchtbaarheid (vrouw)
Chemotherapie kan u versneld, en dus op jongere leeftijd, in de overgang brengen. Sommige vrouwen hebben tijdens de behandeling een veranderde cyclus, maar menstruaties kunnen ook helemaal wegblijven. Na afronding van de chemotherapie kan de menstruele cyclus zich weer herstellen, maar de mogelijkheid bestaat ook dat u door de behandeling in de overgang bent gekomen en daarmee dus onvruchtbaar wordt.
Het risico op vervroegde overgang hangt af van uw leeftijd, de soort chemotherapie en de totale hoeveelheid ervan. Indien u een kinderwens heeft, is het belangrijk dat u dit voor start van de behandeling met uw internist-oncoloog of verpleegkundig consulent bespreekt. In sommige situaties zijn er interventies die de kans op onvruchtbaarheid verkleinen. Mogelijk is een verwijzing naar de fertiliteitsafdeling zinvol.
Het is ingrijpend om door deze behandeling mogelijk onvruchtbaar te worden. Het is daarom belangrijk al uw vragen of onzekerheden over dit onderwerp te bespreken met uw internist-oncoloog of verpleegkundig consulent.
Op verzoek kan een uitdraai gemaakt worden van de bijwerkingen met daarbij behorende adviezen en tips. Deze zijn terug te vinden op de website: https://www.bijwerkingenbijkanker.nl/middelen/bijwerkingen.html
U moet direct contact opnemen met het ziekenhuis (zowel overdag, ’s avonds, ’s nachts en in het weekend) bij:
Koorts
- Bij één keer koorts boven 38.5 graden
- Bij twee maal achter elkaar 38 graden koorts in een tussentijd van 6 uur
- Bij koude rillingen
Misselijkheid en braken
- Bij ernstig en aanhoudend braken gedurende 24 uur of langer
- Bij tekenen van uitdroging: droge mond, droge huid, weinig of niet meer plassen, donkere urine
Diarree
- Bij langer dan 24 uur aanhoudende diarree
- Bij tekenen van uitdroging: droge mond, droge huid, weinig of niet meer plassen, donkere urine
Obstipatie/Verstopping van de ontlasting
- Bij langer dan drie dagen aanhoudende obstipatie (harde ontlasting en/of verstopping)
Andere situaties waarin u direct moet bellen
-
- Bij aanhoudend bloeden van een wondje (langer dan 15 minuten)
- Bij een lang aanhoudende bloedneus (langer dan 15 minuten)
- Bij heviger bloedverlies tijdens menstruatie
- Bij hartkloppingen en duizeligheid
- Bij plotseling optredende kortademigheid, een gevoel van benauwdheid of een snelle ademhaling die u niet kunt corrigeren
- Bij pijnlijke plekjes in de mond en moeite met slikken waardoor u niet kunt eten of drinken
- Bij een pijnlijk en branderig gevoel bij het plassen
- Bij aanhoudende pijn of een branderig gevoel op de plaats van toediening van cytostatica
- Bij pijnlijke handen en voeten
Bereikbaarheid bij lichamelijke klachten
Levensbedreigende situatie: bel 112
Bij vragen lichamelijke klachten 9.00-16.00: 020-444 05 22 (optie 1)
Bij vragen lichamelijke klachten buiten kantoortijden: 020-444 21 31
(Verpleegafdeling oncologie 3C)
Max den Holder
Verpleegkundig consulent neuro-endocriene tumoren 06-257 16 198
(Maandag en Dinsdag 9.00 -15.00 Vrijdag: 9.00 - 11.00)
